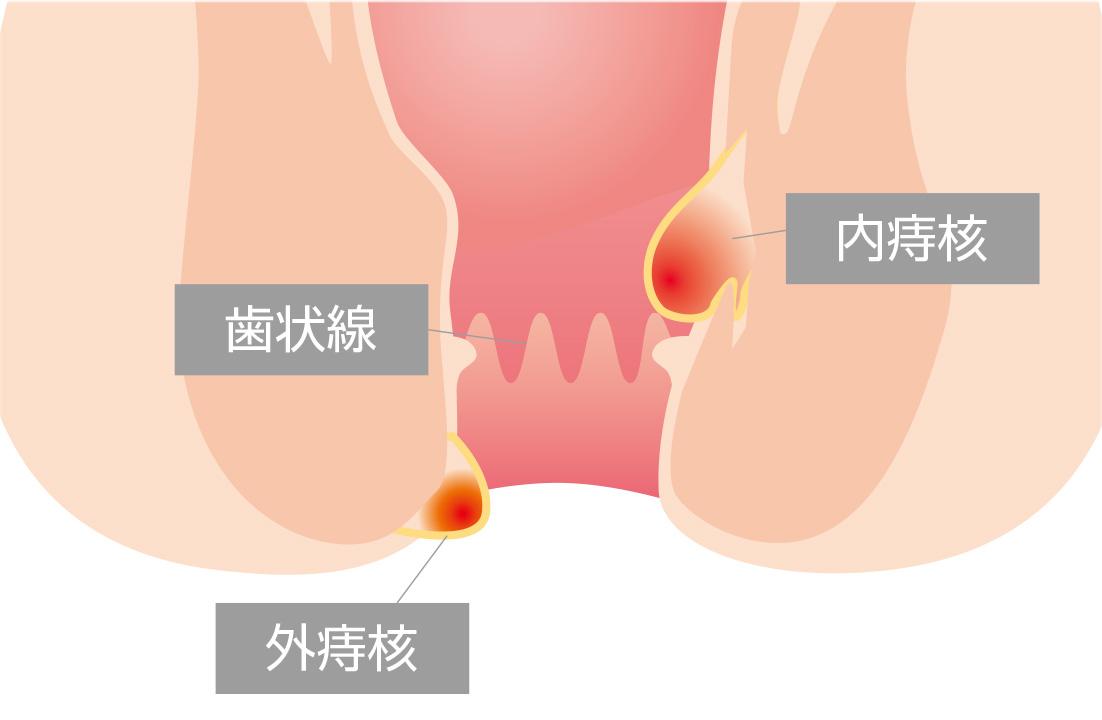
原因
いきみ(努責)、便秘、硬い便、激しい下痢、腹圧がかかりやすい重い物を持つ仕事、肛門のうっ血が生じやすい長時間の座位などで肛門に負担がかかり、肛門を閉じる役割をする血管や結合織からなる柔らかい組織(肛門クッション)を支える支持組織が減弱・断裂して痔核が次第に大きくなり、出血や脱出などの症状をきたすようになると考えられています。

症状
痔核の主な症状は、出血、痛み、脱出、腫れ、かゆみ、粘液漏出などです。出血の多くは排便時にみられ、鮮血(真っ赤な血)であることが多いです。暗赤色(どす黒い血)であるほど肛門から離れた大腸からの出血を疑うため、大腸内視鏡検査を行うことが大事です。患者さんが痔からの出血と思っていたら、実は大腸がんからの出血だったということは珍しくありません。脱出は、特に排便時に多いですが、運動時や重いものを持った際などに脱出することもあります。これも患者さんが痔の脱出と思っていたら、実は他の肛門疾患(皮膚のたるみ、粘膜脱、直腸脱、肛門ポリープなど)が原因であることがあります。
Goligherゴリガー分類
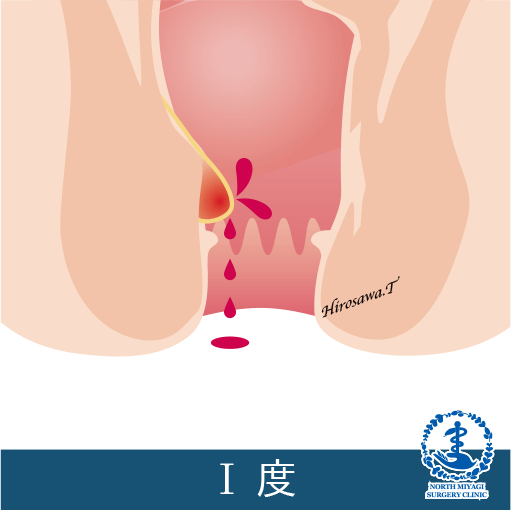
I度:肛門の外に脱出しない。出血が主な症状。
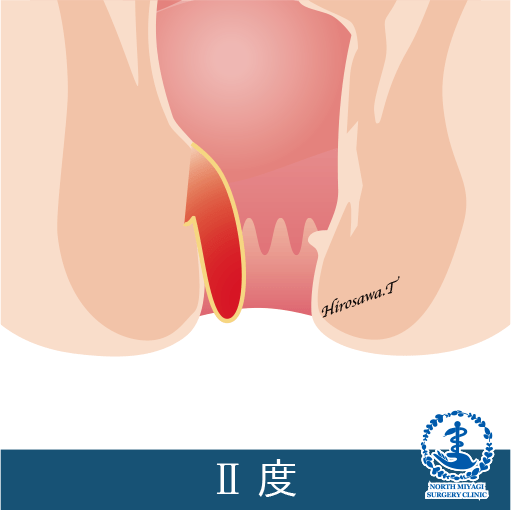
II度:排便時に脱出するが、排便後自然にもとに戻る。
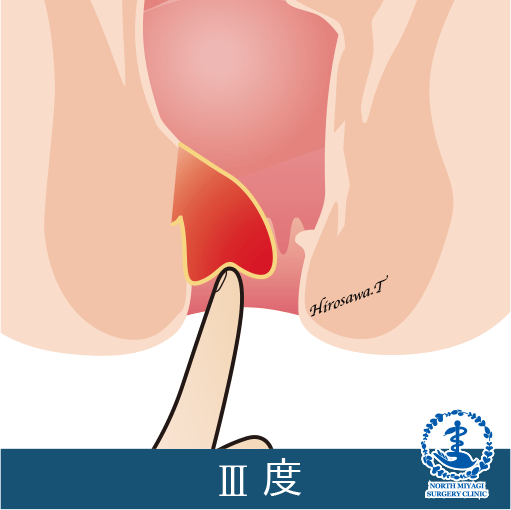
III度:脱出するが、指で押し込まないと戻らない。
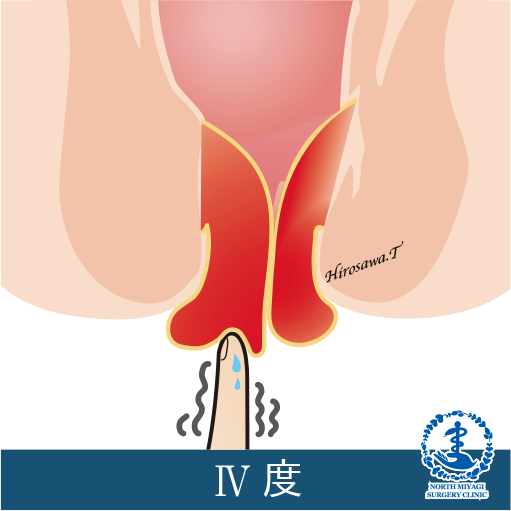
IV度:常に肛門の外に脱出し、もとに戻らない。
治療
痔核の治療の基本は保存療法です。保存療法を行っても出血が改善しない場合や脱出によって日常生活に支障をきたす場合は手術を行います。
保存療法
① 「生活療法」
食生活や排便習慣などのライフスタイルを改善して、痔の症状を悪化させないようにします。具体的には、排便時に長時間無理にいきまない、排便後は肛門を清潔にする(ただし温水便座による洗いすぎには注意)、水分や食物繊維をしっかりとって便秘や下痢を避ける、アルコールや香辛料などの刺激物を控える、長時間座位など同じ姿勢をとり続けない、毎日入浴し肛門を温める(おしりをなるべく冷やさないようにする)などです。

② 「薬物療法」
痛みや腫れ、出血などの症状の緩和に有効です。薬剤の種類としては外用薬(軟膏, 座薬)と内服薬がありますが、当クリニックではその効果・有効性から外用薬を重視しています。基本的には急性期にはステロイド(抗炎症作用)と局所麻酔薬(鎮痛薬)を含むものを、慢性期には大腸菌死菌(肉芽形成促進作用)を含むものを、出血が主症状の場合にはビスマス(収斂作用)を含むものというように使い分けています。
手術療法
痔核の治療の基本は保存療法とはいえ、実際には長年にわたり軟膏をつけ続け、日常生活にも気をつけていらっしゃる方はたくさんいらっしゃいますが、実際のところはこれらの治療で痔核(いぼ痔)が完治まで至ることはなかなか難しいのが現状です。日常生活が妨げられるまで悪化した痔核には、手術療法をおすすめすることが多いです。痔核の手術治療法には実にさまざまなものがあります。それぞれ治療の効力や手術後の痛みの程度、日常生活や社会活動への復帰までの時間など特徴がありますので、患者さんの希望をよく聞いた上で、治療法を選択するように心掛けています。
①「結紮切除術」
結紮切除術は、痔核を周囲の組織から剥離した後、痔核に血液を送っている「痔動脈」を根元の部分で縛り(結紮)、痔核を切り取る(切除)手術です。痔核を切除した後の傷口をそのまま開放しておく「開放術式(Milligan-Morgan法)」と、傷口を縫い閉じてしまう「半閉鎖術式」や「閉鎖術式(Ferguson法)」があります。結紮切除術はあらゆる形態の内外痔核に対応でき、肛門ポリープや痔瘻、裂肛を合併している場合でも対応可能なため、痔核手術の基本手術として位置づけられています。手術時間は1か所につき、通常10分〜15分程度です。結紮切除の治癒率は76〜100%、再発率は0〜2.5%と報告されており、長期的な根治性(1回の手術で完治する割合)が最も高いと考えられています。一方で、痛みの程度が他の手術法よりも強く出やすい傾向があります。
結紮切除術後の合併症としては、後出血と狭窄が注意すべきものです。後出血は稀ではありますが、手術後だいたい7日〜14日前後経ってから、それまでのじわじわとした出血とは明らかに異なり、大量に出血することがあります。特に抗血栓薬(血液をさらさらにする薬)を服用している患者さんに多く出現し、緊急止血手術が必要となります。一方、狭窄は肛門上皮を切除しすぎることによるもので、肛門が狭くなり便が細くなるなどの排便困難症状が出現します。軽度の場合は保存的に改善する場合がほとんどですが、狭窄が高度の場合は狭くなった肛門を広げる手術が必要になる場合があります。
②「内痔核硬化療法剤 ALTA療法(ジオン注射)」
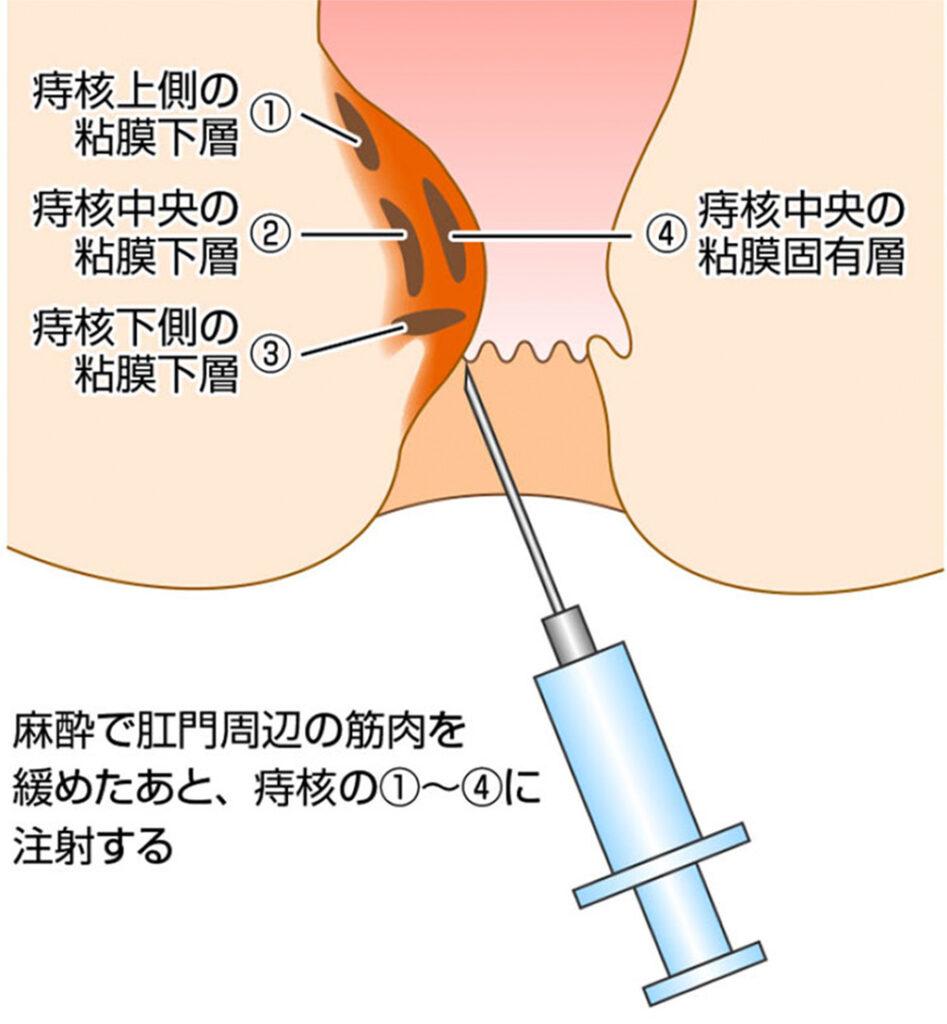
2005年から始まった脱出する痔核にも効果のある注射療法です。注射液はアルミニウムカリウムタンニン酸液(ALTA)で、主な作用として、①血管を硬化して、血流を遮断する作用、②炎症(無菌性)を起こし、組織を線維化させて癒着固定させる作用が考えられています。その効果は半永久的で注射された痔核部分は硬化、固くなり、縮小します。しかし強い薬液のため、正しく注射しないと合併症として直腸狭窄や潰瘍を来す恐れがあります。合併症を来さないよう、効果を十分に得るためには痔核を4カ所にわけ、適量ずつ注射する4段階注射法という特殊な注射手技が必要となります。専門の技術が必要となるため、「四段階注射法講習会を受けた専門医の登録施設」でのみ治療が可能となっています。内痔核硬化療法剤 ALTA療法(ジオン注射)での治療を希望する場合には、事前にホームページなどで確認することをお勧めします。具体的には内痔核治療法研究会(https://zinjection.net/patients/institutions)でALTA療法を行っている施設を探すことができます。
また脱出する痔核に効果があるといっても全ての脱出痔核に適応となりません。現時点でのジオン注射治療の適応は、内痔核のGoligherゴリガー分類のII度からIII度の前半だと考えています。つまり、排便時に脱肛するが自然に戻る(II度)、排便時に脱肛するが指で押して容易に戻る(III度の前半)までです。排便時に全体が大きく脱肛し、戻るのに手間と時間がかかる(III度後半)、常に痔核が出ている状態(IV度)はジオン注射での完治は困難で、結紮手術の方が良いと考えます。肛門の外側の外痔核や嵌頓痔核(かんとんじかく)もジオンの適応外と考えられています。また、注射液内にアルミニウムを含むため妊婦や授乳中の方、腎不全で透析中の方などには行ってはいけないとされています。
内痔核硬化療法剤 ALTA療法(ジオン注射)のメリットは、手術のように切開傷をつけることがないので、術後の痛みや出血が比較的軽く済み、社会復帰が早いことです。抗血栓薬を服用している患者さんも、お薬を休薬せずに治療を行いやすいのもメリットです。
一方でデメリットは再発率の高さや、まれではありますが重篤な合併症を起こし得ることです。患者さんの心理として再発した際に同じ病院に行くとは限らないため、正確な再発率の算出は困難ですが、患者さんの来院により再発の有無が確認できた症例に限ると、1年後9.9%, 2年後19.3%, 3年後28.5%とする報告もあります。
重篤な合併症としては、直腸潰瘍や直腸狭窄、極めてまれに女性で直腸膣瘻(直腸と膣が交通する穴が開き、膣から便が漏れる)が起きることがあります。
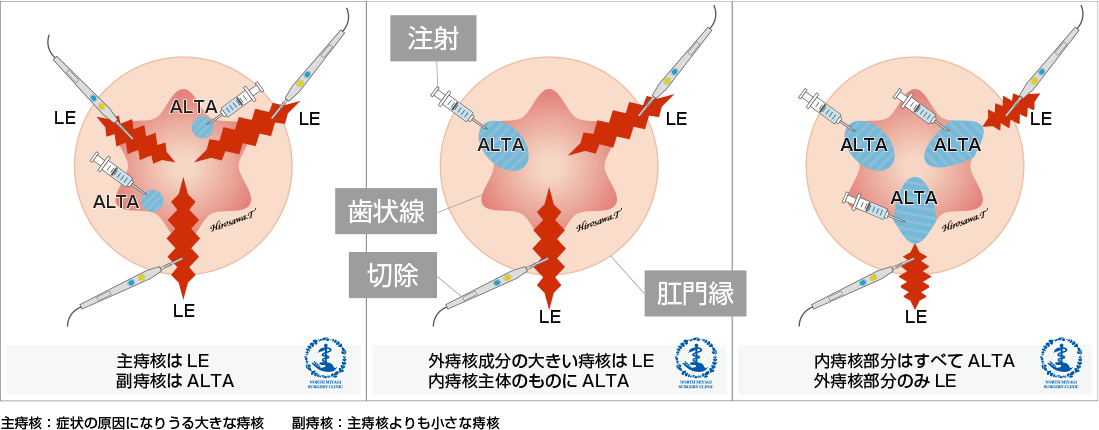
最近、新しい治療法として痔核結紮切除術(LE)とALTAの併用療法も行われるようになってきており、当院では主にこの併用療法を採用しています。この併用療法には大きく分けて、①1つの痔核ごと(病変単位)に内痔核はALTA, 外痔核は切除で治療するものと、②患者さんごと(症例単位)に大きな内痔核には通常の結紮切除(LE)、あまり大きくない内痔核にはALTA療法を行うというものです。つまり、結紮切除術の根治性とALTA療法の低侵襲性をうまくいいところ取りする方法です。ALTA療法単独の時と比べて、ALTAの使用量が少ないので合併症を防げる効果もあります。また手術の傷が小さいので、術後の痛みは少なく、日帰り手術も可能となります。
痔核(いぼ痔)は日帰り手術が可能です。
日帰り手術のメリット
日常生活への影響を最小限に
当クリニックでは、休診日以外のほぼ毎日手術を行っていますので、患者様のご都合の良い日に合わせたスケジュールが立てられます。
日常生活のリズムを変えずに手術ができます。
負担が少なくなる
日帰り手術は術後に入院を強いられることがないため、身体的・心理的負担が少ないのも特徴のひとつです。
特にお勤め先や自営業のお仕事をなかなか長期で休めない方、育児や家事などで長期の入院が難しい方、またご高齢の方は入院により一過性の精神障害や認知症(せん妄)が進行することがあり、日帰り手術のメリットは大きいです。
治療費の節約ができる
社会復帰も早く、医療費の多くを占める入院費が削減されるので、治療費が低く抑えられます。
経歴・手術実績
これまでに、術者や助手として2,500件以上の肛門外科の手術に携わってきました。
日本大腸肛門病学会の大腸肛門病の専門医として、宮城県内では26名(内科、外科、肛門科)のみ認定(2025年1月9日時点 肛門科での認定は推定数名程度)されています。また「北みやぎ外科クリニック」は日本大腸肛門病学会の関連施設に認定されています。

痔核(いぼ痔)の手術の相談を予約できます。
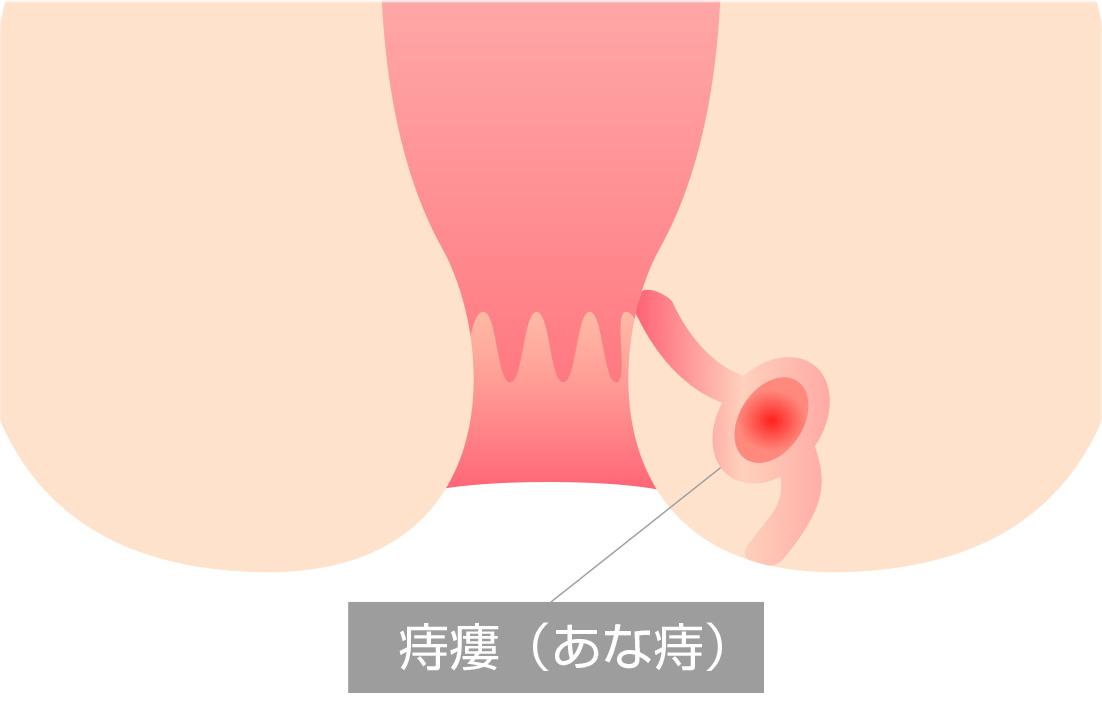
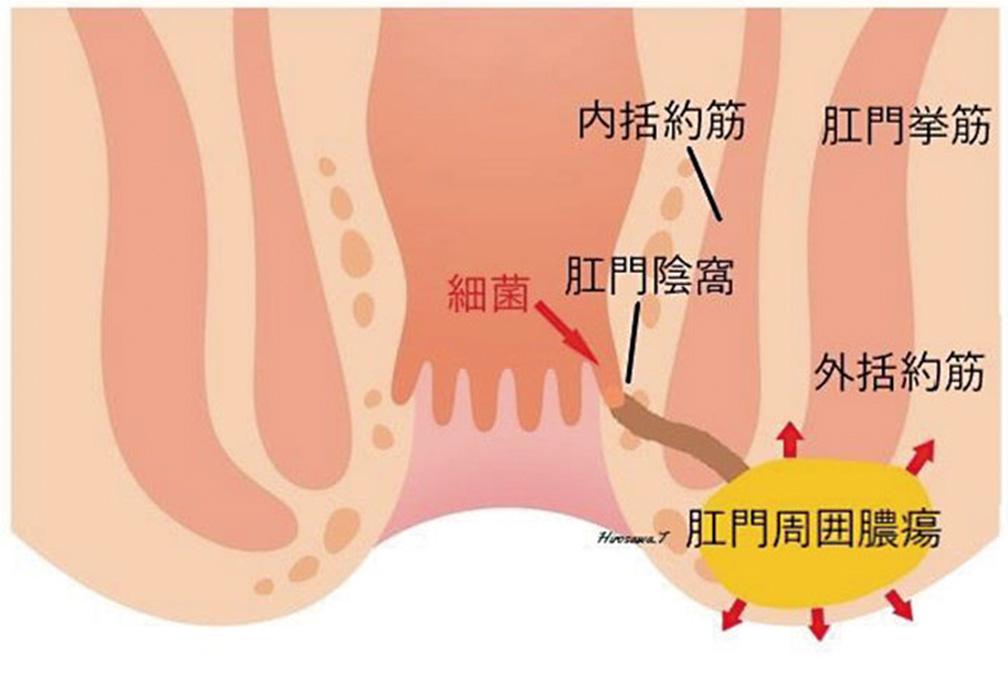
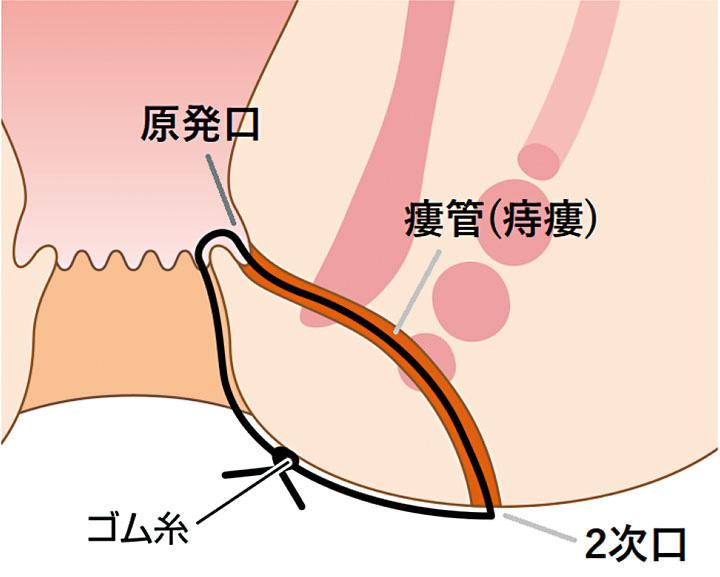
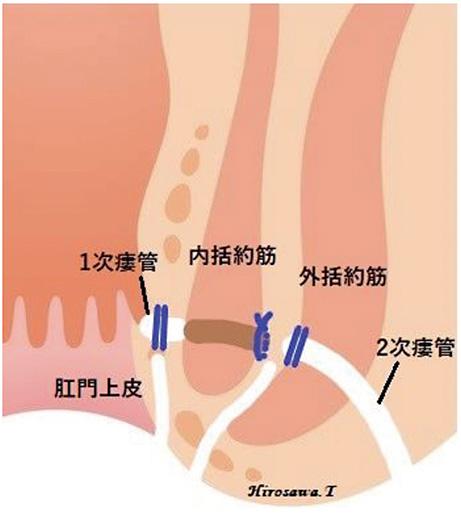
肛門陰窩から細菌が入り込み、肛門腺が炎症を起こして膿が溜まり、肛門周囲膿瘍を形成します。

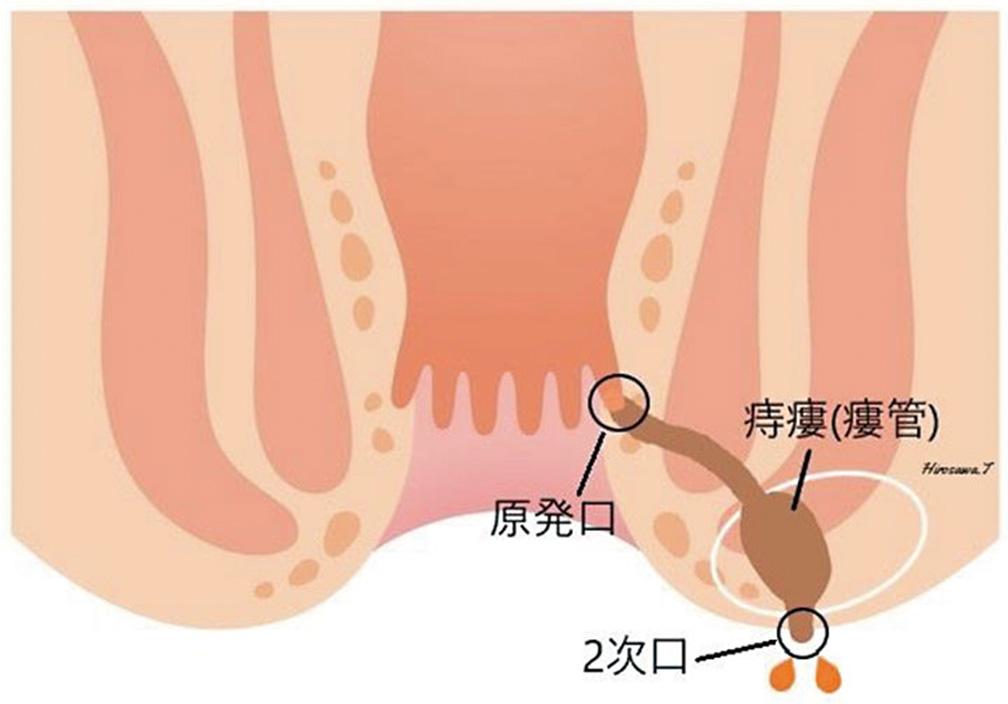
膿の出口(2次口)から膿が排出されるが、原発口まで通じる瘻管が残ります。
原因
肛門陰窩から細菌が入り込むと、肛門腺が化膿し、その炎症が肛門周囲に広がって膿が溜まり、肛門周囲膿瘍になります。これが自然に破れるか医療機関などで切開されることにより、膿が排泄されます。そのまま治る場合もありますが、約半数の方は膿の管(瘻管)が残った状態となります。これが「痔瘻」です。原因ははっきりしませんが、ストレスやアルコールの摂取などによる下痢が関与すると考えられています。

症状
肛門周囲膿瘍の場合、38〜39℃の発熱や強い痛み、肛門周囲の腫れがみられます。腫れがひどい場合は、いつも通りに座ったり歩行するのが困難になります。膿が排出されると特有のにおいのある膿が出て下着が汚れます。痔瘻に進展した場合、膿の出口がふさがり、膿が溜まると肛門周囲膿瘍を繰り返します。
診断
視診にて肛門周囲の発赤や腫脹、皮膚の2次口の有無を確認します。腫脹している部分を触れると痛みを伴うことが多いです。続いて瘻管(痔瘻)の走行を触診で確認しますが、はっきりしない場合もあります。さらに、肛門鏡検査で膿瘍や痔瘻の発生の原因となる原発口を確認することが望ましいですが、実際には確認できない場合も多いです。このため、画像診断が有用で経肛門的超音波検査(肛門エコー検査)やMRI検査が行われます。特にMRI検査はコントラストがはっきりした画像が色々な断面像で得られるため診断に特に有用と考えています。当クリニックにはMRIがありませんので、必要がある場合は近隣の連携医療機関での撮影をお願いしております。
分類
痔瘻は、瘻管の伸びる方向により分類され、それぞれに治療法が異なります。
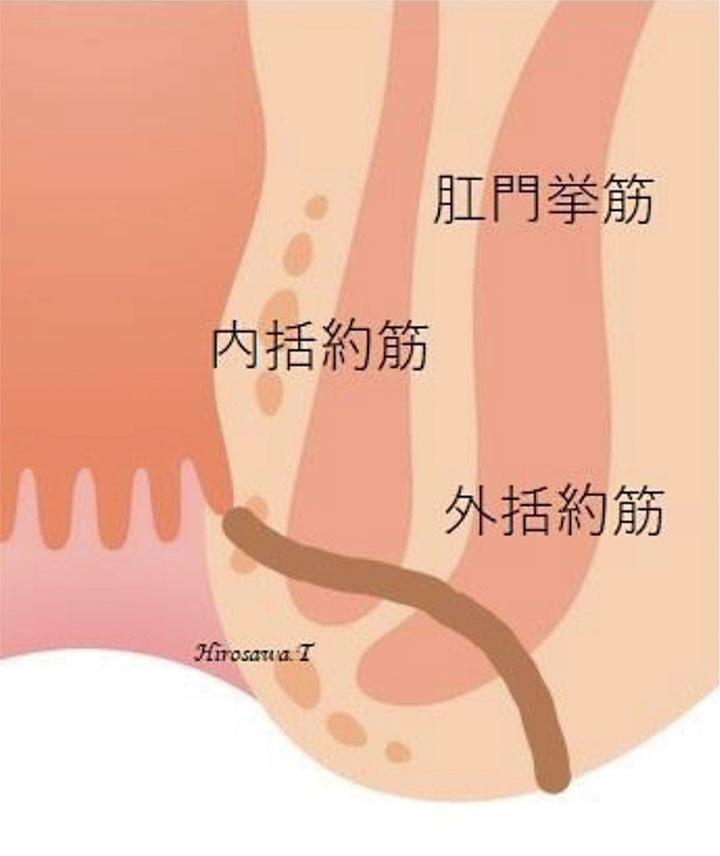
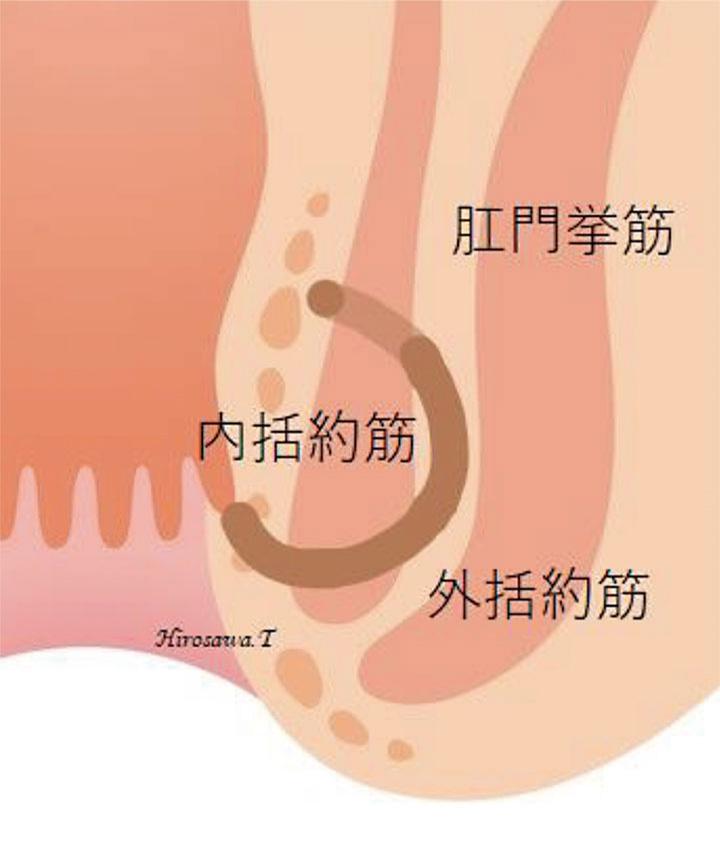
① 低位筋間痔瘻(単純痔瘻)
内括約筋と外括約筋との間を瘻管が下に伸びます。痔瘻の約6割を占めます。主な治療法は、瘻管が後方にある場合は「切開開放術」、瘻管が前方や側方にある場合は「括約筋温存手術」あるいは「シートン法」を行います。
② 高位筋間痔瘻
内括約筋と外括約筋との間を瘻管が上に伸びます。2次口がないため排膿されません。痔瘻の1割弱に見られます。主な治療法は、括約筋温存手術の一種である「瘻管掻破・ドレナージ手術」を行います。
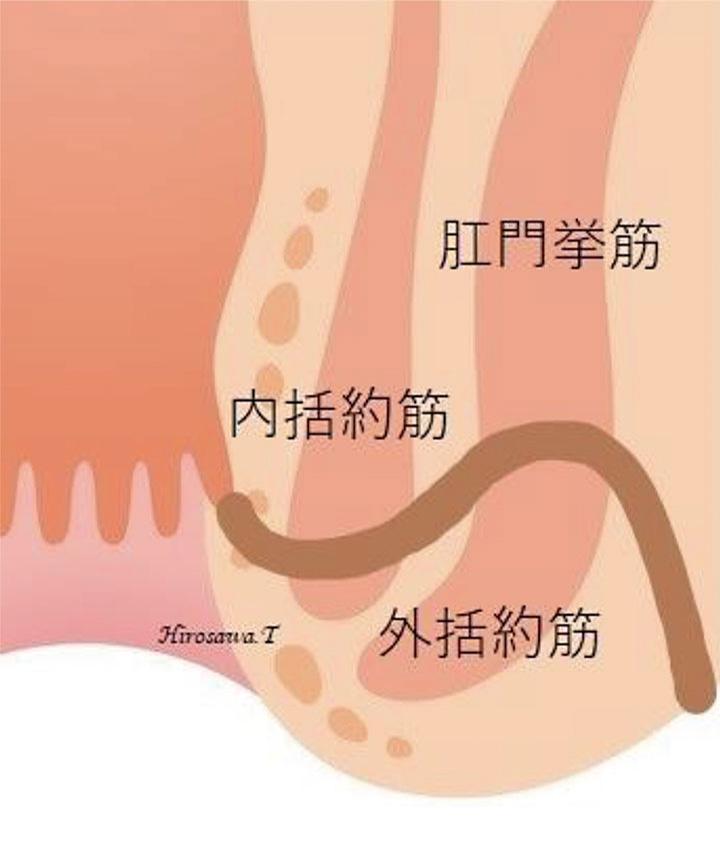
③ 坐骨直腸窩痔瘻(深部痔瘻)
瘻管が外括約筋を越えて、肛門挙筋の下の方まで伸び、肛門の後方を複雑に走行します。多くの場合、馬蹄型(馬のひずめのような形)を形成します。痔瘻の約3割に見られます。主な治療法は、括約筋温存手術の一種である「肛門保護手術」を行います。
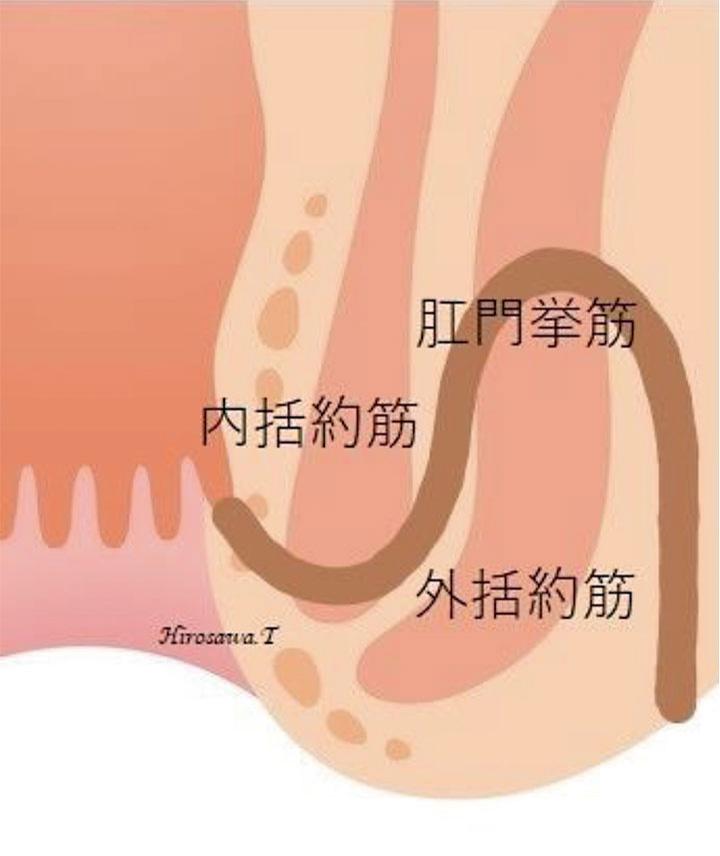
④ 骨盤直腸窩痔瘻(深部痔瘻)
瘻管が外括約筋を越えて、肛門挙筋の上の方まで伸びる、ごくまれにみられるタイプの痔瘻です。治療が困難で手術により人工肛門になる場合もあります。
治療
肛門周囲膿瘍切開排膿
膿が溜まった肛門周囲膿瘍の症状が現れたら、一刻も早く皮膚を切開し、溜まった膿を出す「切開排膿」を行います。肛門周囲の皮膚、あるいは直腸肛門内の粘膜に切開を加え、溜まった膿を外に排出し、十分に膿の出口を作った後、抗生物質や鎮痛剤を投与します。この処置は外来で行うことができ、基本的に入院は必要ありません。切開排膿が遅れ、肛門周囲膿瘍が広がってしまった場合は、切開排膿時に強い痛みを伴うことが多いため、十分に麻酔をしてから行います。瘻管が残り、痔瘻になってしまった場合は、根治手術を行います。
痔瘻根治術
切開開放術(Lay Open法)
痔瘻は、痔瘻の入り口(原発口, 1次口)と内括約筋と外括約筋の開にできる膿の溜まり(原発巣) と、そこから枝のように出ている瘻管(膿の管)、膿の出口(2次口)によって形成されています。切開開放手術では、この瘻管を切り開いて膿の入り口から出口まですべて切除します。そして自然に肉(肉芽組織)が盛り上がってくるのを待ちます。この肉芽組織は組織学的に感染や再開通(痔瘻の再発)に強い組織であるため、根治率(1回の手術で治る確率)が最も高い優れた方法です。しかし、瘻管の走る位置や深さによっては、肛門括約筋が傷つき、手術後に痔瘻が治っても、肛門の締まりが悪くなったり、肛門が変形してしまう場合があります。特に肛門の後方部であれば、この方法で肛門括約筋を切除しても肛門の機能にはほとんど影響しないと考えられています。
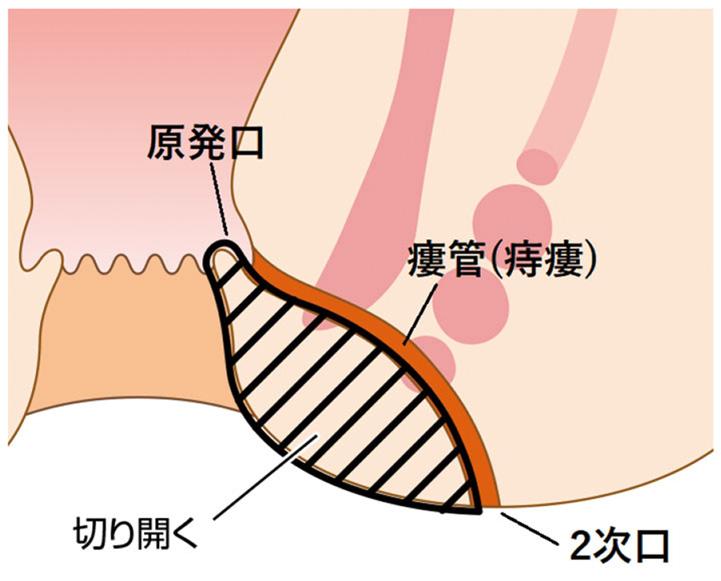
シートン法(Seton法)
瘻管の原発口から二次口へゴム糸を通して縛り、徐々に瘻管を切開して開放する方法です。前述の切開開放術(Lay Open法)を長い時間をかけて行うようなイメージです。ゴム糸を通すのみだけの手術ですので手術後の痛みは他の手術法より軽めですが、ゴム糸の締め直しや入れ替えなど、完治するまで長期間の外来通院が必要となります。ゴム糸の違和感や異物感が強い場合は、途中でゴム糸を抜去せざるを得ず、治療を完結できない場合もあります。また、クローン病に合併する痔瘻は、瘻管の走行が複雑で多発するものが多く、症状の軽減とQOL(生活の質)の改善を目的にシートン法が第一選択とされる場合が多いです。
当院では、後述する括約筋温存手術(くり抜き法)とシートン法を組み合わせたCoring-Seton法を主に行っているため、単に痔瘻(瘻管)にゴム糸を通すだけの本来のシートン法は、クローン病に合併した痔瘻以外には行うことはほとんどありません。当院は難病指定医療機関(宮城県 https://www.pref.miyagi.jp/soshiki/situkan/tk-shiteikikan.html#a4)に指定されておりますので 、当院で受けられたクローン病の治療や手術は医療費助成の対象となります。詳しくは、お住まいの都道府県・指定都市の担当窓口までお問い合わせください。
括約筋温存術
肛門括約筋を切断せず、なるべく傷つけないように行う手術法です。諸家により「くり抜き法(Coring Out)」や「SIFT・IS法」、「LIFT法」、「EACA法」、「FPOT法」、「Advancement Flap法」、「Coring Lay Open法」など様々なタイプの方法が報告されています。括約筋温存手術は、肛門括約筋への影響が少なく、手術後の肛門の機能障害も少なくてすむため、瘻管が深い位置を走るような複雑なタイプの痔瘻には効果的な手術方法です。また、瘻管が浅い位置であっても、肛門の側方や前方を走っている場合、切開開放手術では術後の肛門変形が残りやすいので、括約筋温存手術が行われます。括約筋温存と根治性は相反するため、再発を完全になくすことは現時点では困難です。手術方法によりますが、諸家の報告では、5〜20%程度の再発率の報告が多いようです。
当クリニックでは、院長が東京山手メディカルセンター大腸肛門病センターで研修を受けた際に教えて頂いた「SIFT・IS法」を基本的に選択していましたが、やはり一定の割合で再発例を経験しますので現状では、後述する括約筋温存手術(くり抜き法)とシートン法を組み合わせたCoring-Seton法を行うことが多くなっています。
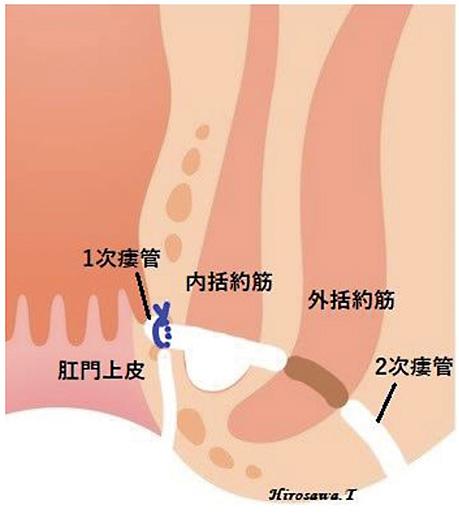
SIFT-IS法:
2次瘻管を外括約筋外側で切離。肛門上皮と内括約筋間で1次瘻管を切離。硬化した内括約筋を切開(瘻管貫通部より外側)。
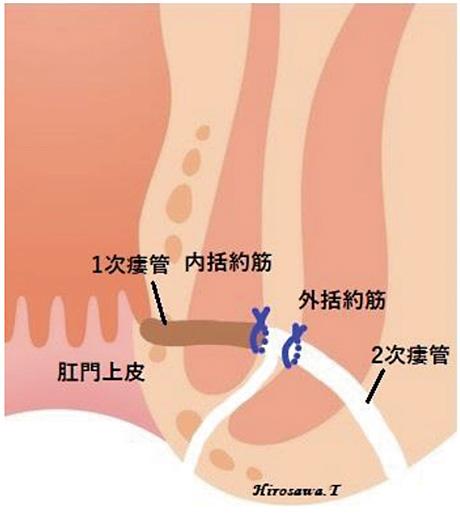
LIFT法:
内外括約筋間で瘻管を結紮、切離。2次瘻管は掻破もしくは切除。
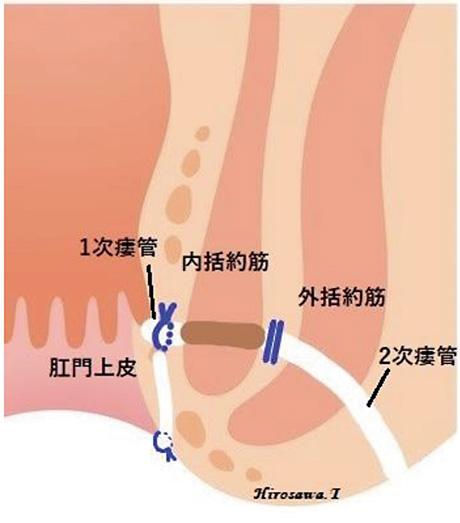
EACA法:
2次瘻管を内括約筋外側で切除。肛門上皮と内括約筋間で1次瘻管を切離。
FPOT法:
2次瘻管を外括約筋内側で切除。肛門上皮と内括約筋間で1次瘻管を切離。内外括約筋間の瘻管を切除。
当クリニックでの低位筋間痔瘻(単純痔瘻)手術の術式の選択基準
Coring-Seton(コアリングシートン)法
括約筋温存手術のひとつであるくり抜き(Coring-Out)法とSeton(シートン)法の低侵襲性(肛門括約筋の機能温存)と根治性(再発せず1回の治療で完治すること)をうまく組み合わせたいいところ取りの治療法と考えています。
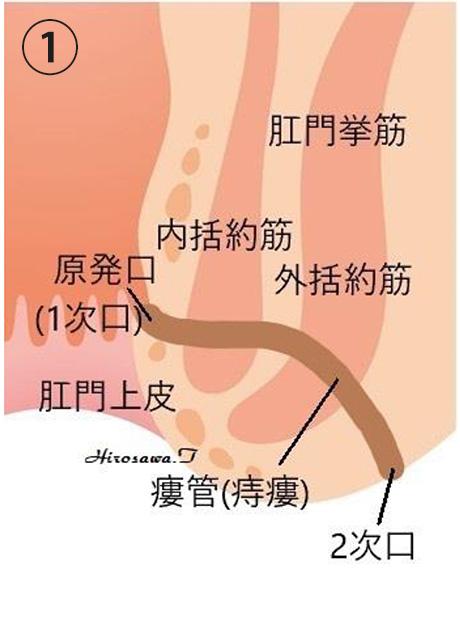
通常の痔瘻(低位筋間痔瘻)です。
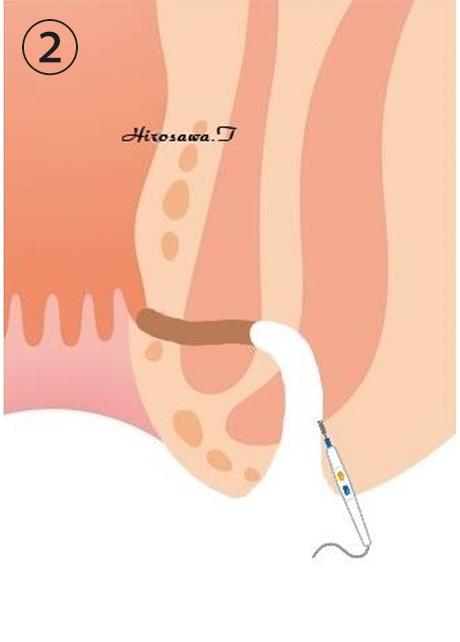
くり抜き法に準じて肛門皮膚の2次口から痔瘻(瘻管)に沿って2次瘻管(2次口〜括約筋貫通部手前までの瘻管)を切除します。
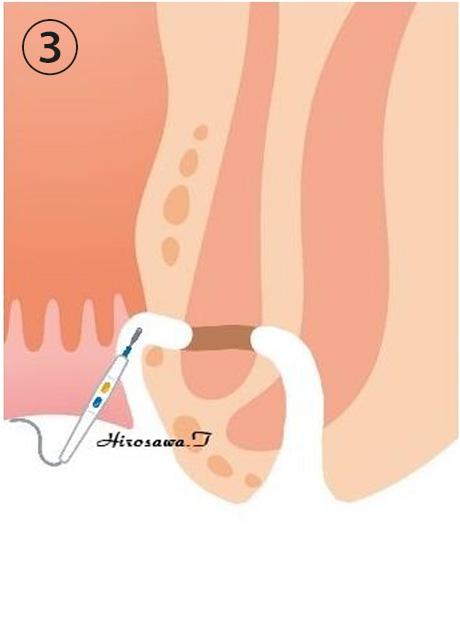
次に肛門上皮に切開を加え、1次瘻管(原発口〜括約筋貫通部手前までの瘻管)を同定し、瘻管を切除します。近傍に内痔核を合併する場合も多く、その場合は肛門上皮〜痔核の切除も同時に行います。
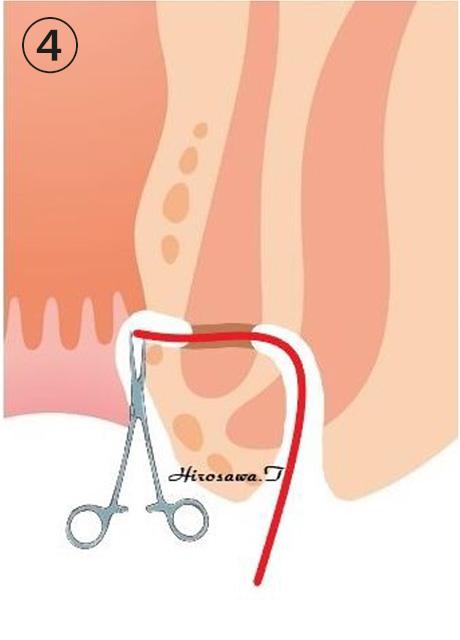
くり抜いた2次口〜括約筋貫通部瘻管〜1次口までシートン(ゴム糸)を通します。
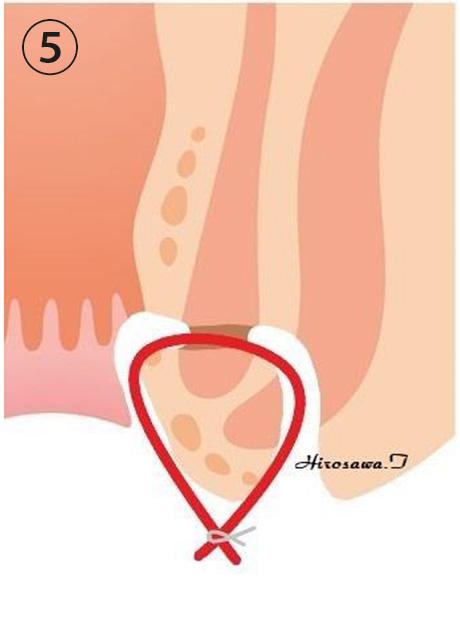
抜けないようにシートン(ゴム糸)を結紮(縛ること)して手術は終了です。
その後外来にて3〜5週間に1回くらいの頻度で少しずつシートン(ゴム糸)を締めていきます。
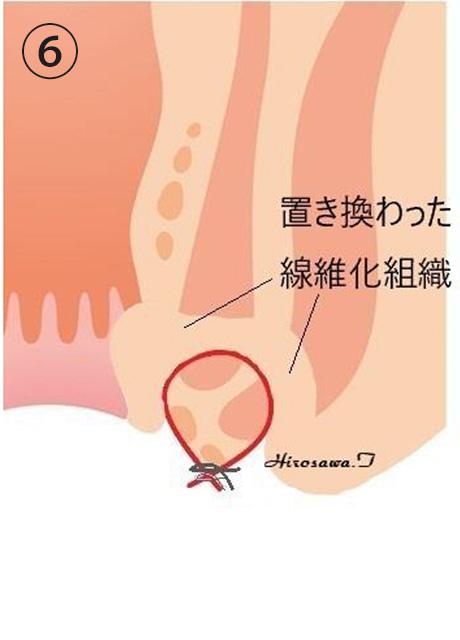
締めることでシートン(ゴム糸)が浅くなり、痔瘻(瘻管)をくり抜いた部分は肉芽が増生して線維化が起きることで再び痔瘻ができにくい強い組織に置き換わります(2次創傷治癒)。また、ゆっくり時間をかけてシートン(ゴム糸)を締めていくことで、切開開放術のように一気に肛門括約筋を切断することがなく、肛門括約筋の機能が十分に温存されると考えられています。
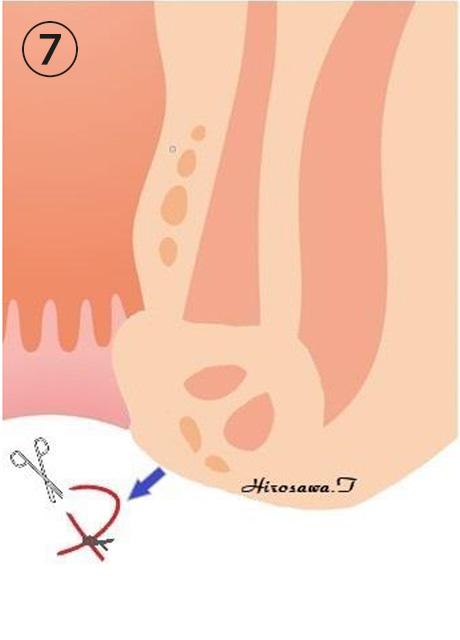
十分に強い組織に置き換わったところでシートン(ゴム糸)を抜去します。もともと人体には不要な異物を排出する作用がありますので、自然に抜けてしまうこともありますが問題ありません。本来のシートン法のように括約筋や皮膚を完全に切断するところまで締め続けないので、肛門括約筋の機能が十分に温存され、比較的早期(個人差はありますが3〜6ヵ月くらい)にシートン(ゴム糸)を抜去することができ、治療が終了します。
深部(複雑)痔瘻の手術法
(外肛門括約筋)外側アプローチ法
坐骨直腸窩痔瘻(III型痔瘻)と骨盤直腸窩痔瘻(IV型痔瘻)に対する手術法で、原発巣(膿瘍の溜まり)の処理を肛門管内からではなく、外肛門括約筋の外側から行う方法です。これも院長が東京山手メディカルセンター大腸肛門病センターで研修を受けた際に教えて頂いた方法です。皮膚側の2次口から瘻管の切除と掻破(きれいにすること)を行い、後方の原発巣に向かうことを確認します。次に肛門後方の原発巣上の皮膚をドレナージの大きさを考慮しながら三角状に切開し、皮下脂肪の切除をすすめ2次口側から原発巣に到達し、不良肉芽の掻破と炎症部位の切除を直視下で行います。原発口の処理は肛門管内から行い、原発口から原発巣までの1次瘻管は、瘻管の性状や外肛門括約筋の硬化の程度、初発例か再発例かにより括約筋温存術式か開放術式、シートン法を選択します。
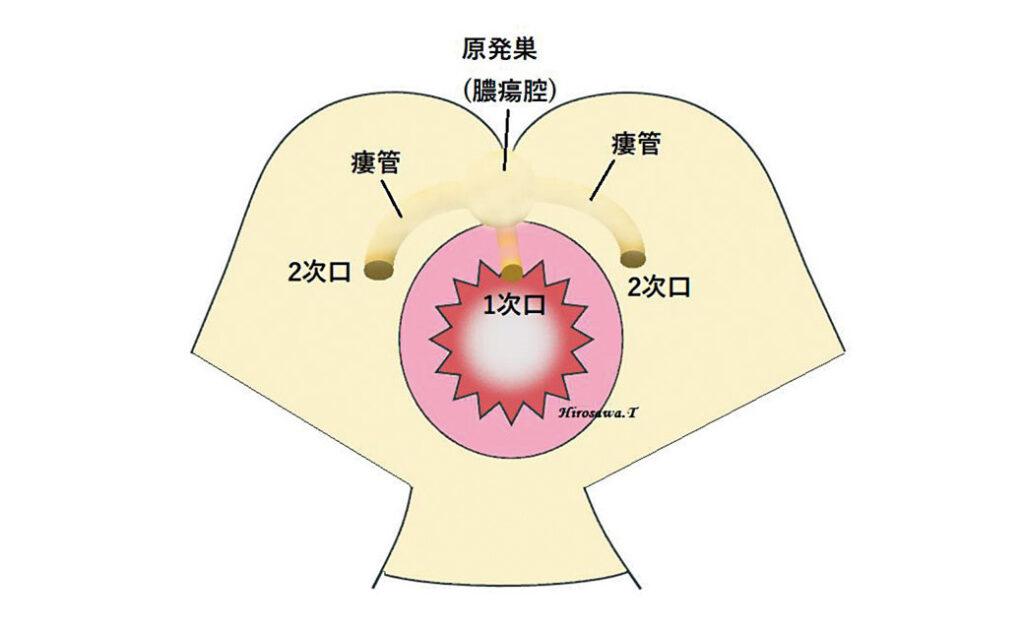
III型痔瘻(馬蹄型):原発口(1次口)から膿が入り、肛門後方の原発巣(膿の溜まり)をつくる。そこから、さらに瘻管が伸びて皮膚側に2次口ができる。
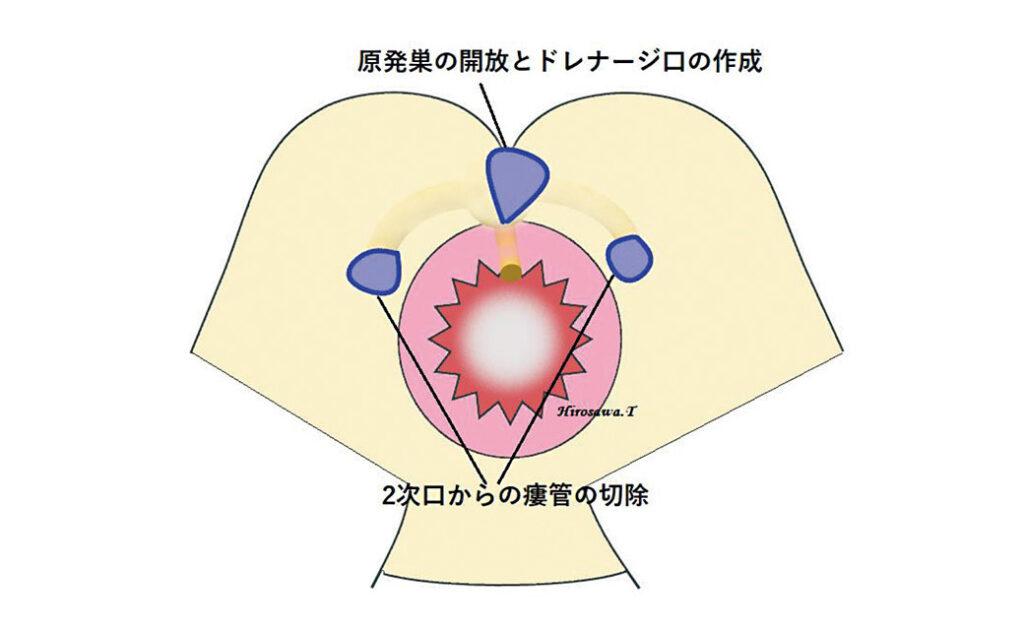
2次口から原発巣につながる瘻管を切除していく。原発巣直上にドレナージ創を意識した三角形の皮膚切開を作成し、原発巣の開放と不良肉芽の掻破を行う。
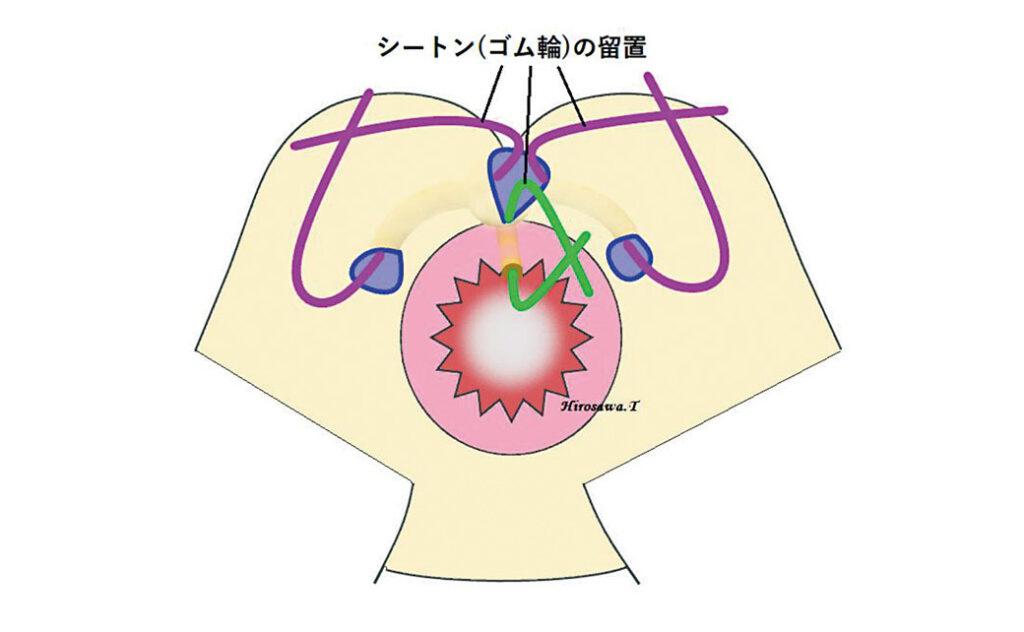
1次口から原発巣、原発から2次口にそれぞれシートン(ゴム輪)を通し、徐々に肉芽組織が盛り上がってくるのを待つ。
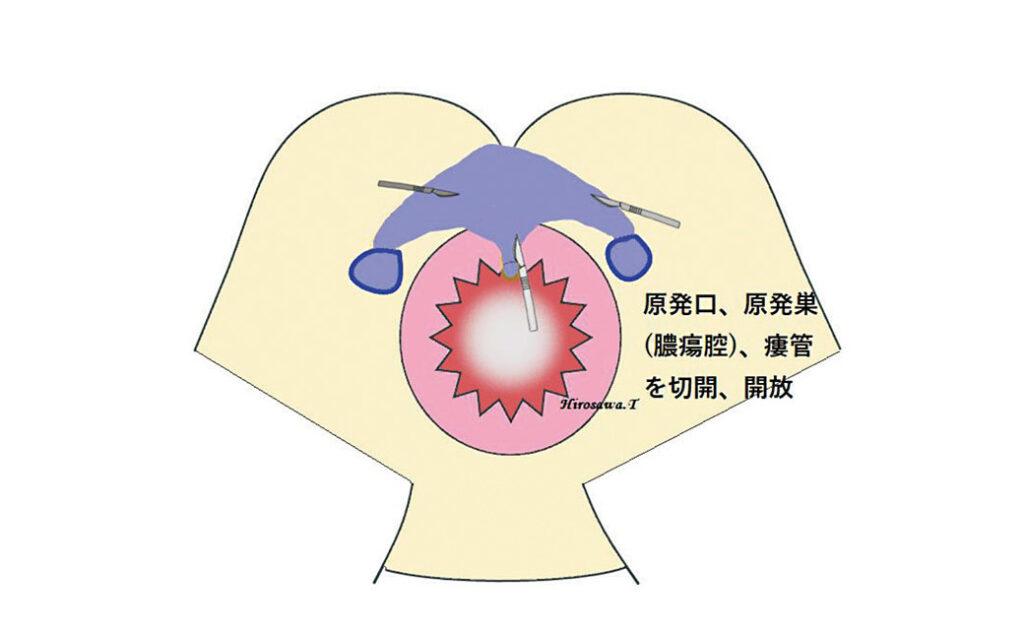
Hanley法:括約筋の硬化が強い場合や再発例に対しては1次口(原発口)から原発巣に至る1次瘻管を切除するHanley法を行う場合もある。
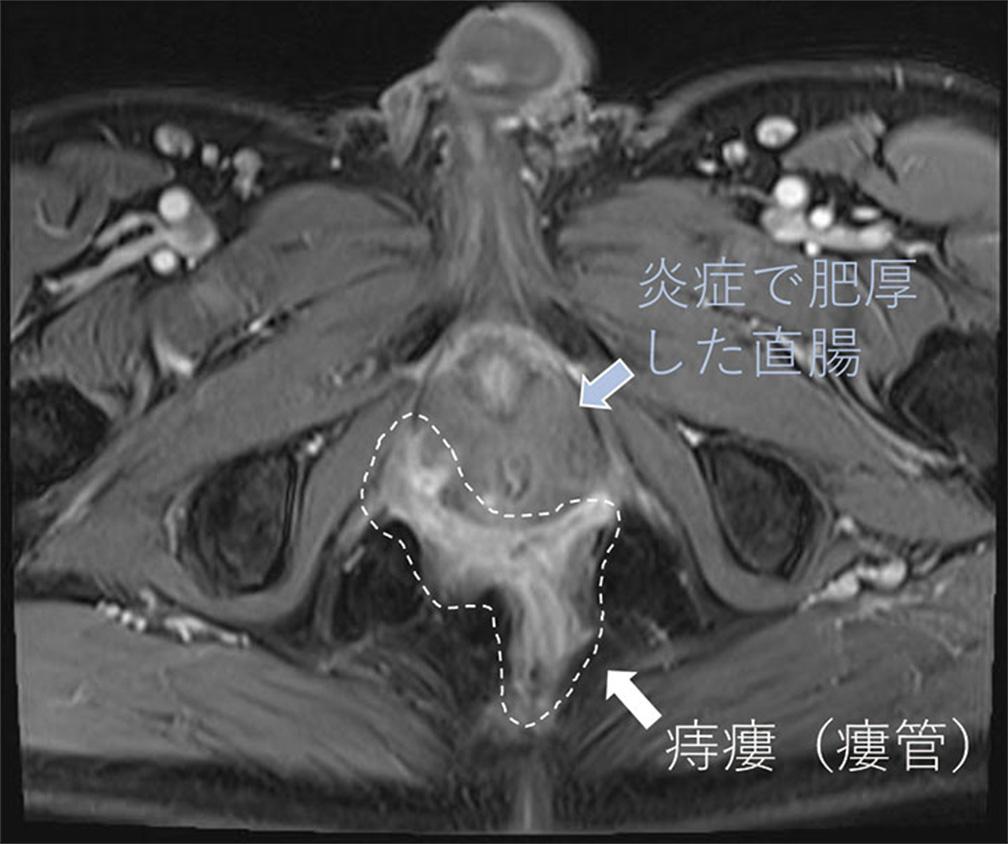
III型痔瘻(造影MRI):坐骨直腸窩内に馬蹄型に広がる痔瘻(瘻管)を認める。
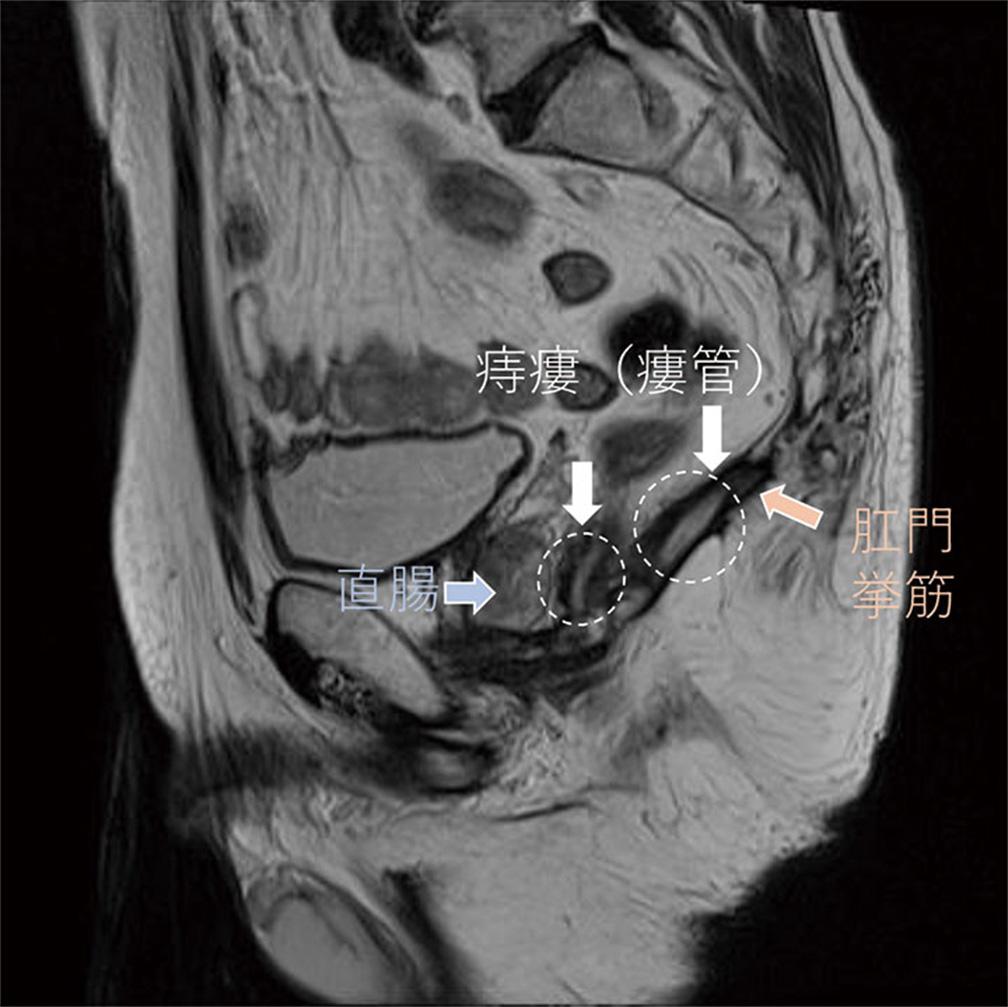
IV型痔瘻(造影MRI):痔瘻(瘻管)が肛門挙筋を貫き、直腸後腔まで広がる。
骨盤直腸窩痔瘻(IV型痔瘻)に対する手術は難易度が高く、手術を行っても難治例となる場合が多いため、当クリニックでは手術は行っておりません。骨盤直腸窩痔瘻(IV型痔瘻)と診断された場合は、肛門病専門の高次医療機関に速やかにご紹介致します。
痔瘻(あな痔)は日帰り手術が可能です。
日帰り手術のメリット
日常生活への影響を最小限に
当クリニックでは、休診日以外のほぼ毎日手術を行っていますので、患者様のご都合の良い日に合わせたスケジュールが立てられます。
日常生活のリズムを変えずに手術ができます。
負担が少なくなる
日帰り手術は術後に入院を強いられることがないため、身体的・心理的負担が少ないのも特徴のひとつです。
特にお勤め先や自営業のお仕事をなかなか長期で休めない方、育児や家事などで長期の入院が難しい方には日帰り手術のメリットは大きいです。
治療費の節約ができる
社会復帰も早く、医療費の多くを占める入院費が削減されるので、治療費が低く抑えられます。
経歴・手術実績
これまでに、術者や助手として2,500件以上の肛門外科の手術に携わってきました。
日本大腸肛門病学会の大腸肛門病の専門医として、宮城県内では26名(内科、外科、肛門科)のみ認定(2025年1月9日時点 肛門科での認定は推定数名程度)されています。また「北みやぎ外科クリニック」は日本大腸肛門病学会の関連施設に認定されています。

痔瘻(あな痔)の手術の相談を予約できます。
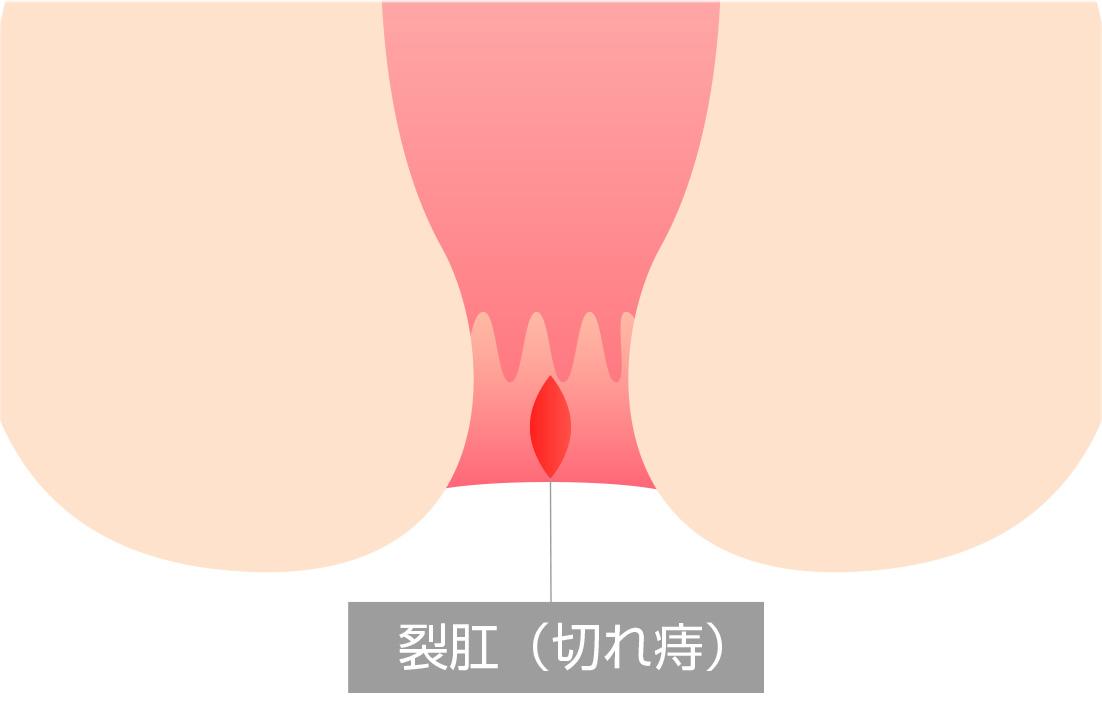
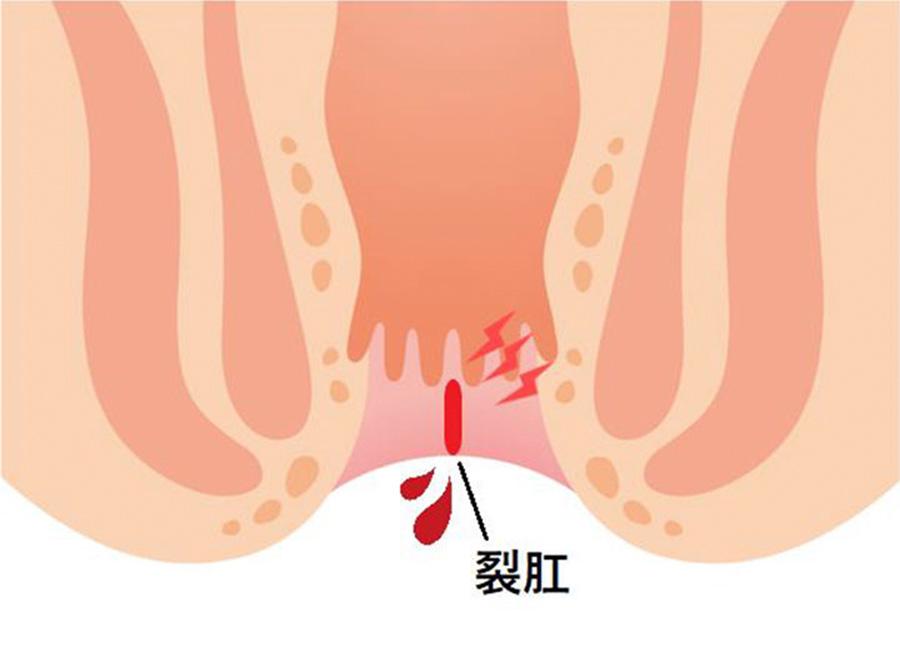
原因
はっきりした原因はわかっていませんが、硬便の排泄や勢いよく出る下痢便などにより、肛門上皮が切れて生じます。また、肛門を締める内括約筋の緊張が強すぎる方が多く、これに伴い肛門上皮への血流量が低下し、虚血になるため発生するという考え方もあります。
症状
排便中および排便後に出現する肛門痛が特徴的です。痛みは排便後もしばらく続くこともあります。鮮血色の出血がトイレットペーパーにつく程度のことが多いですが、便器が真っ赤に染まるほど出血する場合もあります。慢性化すると潰瘍になり、常に痛みが伴うようになり、さらに肛門が狭くなってしまうことがあります。裂肛はほとんどの場合、肛門の後方もしくは前方に発生します。
診断
多くは問診と肛門鏡での観察で診断することができますが、痛みにより十分な診察ができない場合もあります。また、脱出する痔核によって肛門上皮が牽引されて裂肛を合併する随伴性(ずいはんせい)裂肛や、クローン病に合併し浮腫性の肛門上皮を伴う症候性(しょうこうせい)裂肛などの特殊なタイプもあります。
分類
裂肛は、急性期のものと慢性期のものに分類されます。
急性期
比較的浅いものが多いです。ほとんどの場合、保存療法(軟膏、食生活や排便習慣の改善)で治癒します。逆にこれらが改善しない場合、再発する可能性が十分あります。
慢性期
裂肛が治癒せずに、長期間繰り返した場合に「慢性裂肛の3徴」と呼ばれる「深掘れした潰瘍(亀裂)」「肛門ポリープ(肥大乳頭)」「見張りイボ(肛門皮垂)」が見られるようになり、肛門狭窄も時に合併します。深い潰瘍の底部には内括約筋の線維が露出し、強い痛みの原因になります。
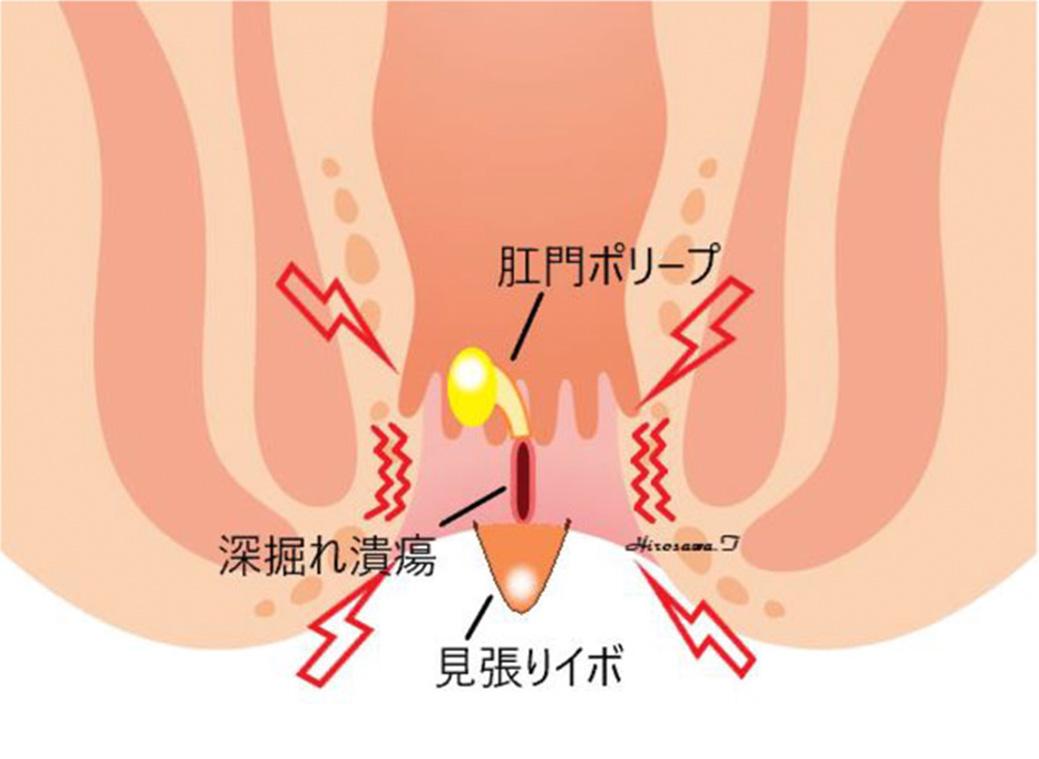
治療
原因となる便秘や下痢を防ぎ、裂肛が治癒しやすい環境を整える保存療法が基本となります。慢性裂肛まで進行し、肛門ポリープや見張りイボができてしまった場合や、肛門が狭くなってしまった場合には手術を行います。手術を必要とするのは、裂肛の患者さん全体の1〜2割程度と考えられます。
保存療法
食生活や排便習慣などのライフスタイルを改善して、症状を悪化させないようにする保存療法(生活療法)が中心です。裂肛の患者さんは、痛みや合併する皮垂(皮膚のたるみ)などで肛門の衛生を保てない方が多いため、排便後はウォッシュレットやシャワー、座浴などでの洗浄を行い、トイレットペーパーなどで強く拭くことは避けます。また、便秘や下痢を起こさないような食事習慣に注意し、整腸剤や下剤なども使用します。疼痛の緩和のため、局所麻酔薬やステロイド含有の外用軟膏も使用します。一方、括約筋弛緩薬(ニトログリセリン硝酸塩軟膏やボツリヌス毒素など)は、頭痛や低血圧、便失禁などの副作用も多く、本邦では保険適応ではないため、当クリニックでは行っておりません。

手術療法
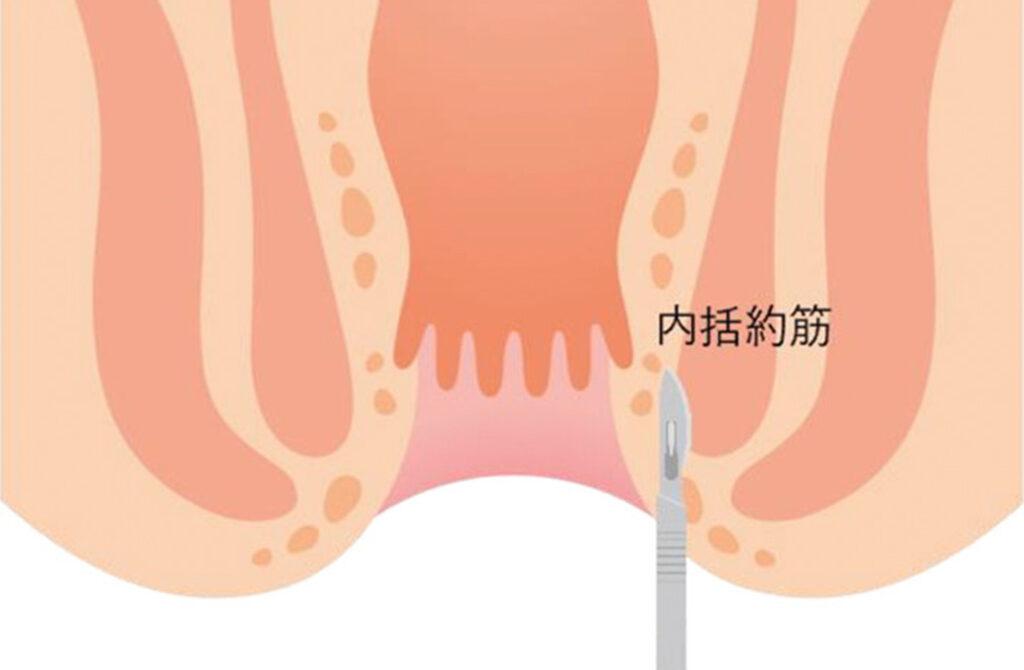
側方内括約筋切開術(LIS: Lateral Internal Sphincterotomy)
保存的な治療を行っても、排便時の痛みがひどいときや、一度治っても再発を繰り返すことで、裂肛に肛門狭窄を伴うようになった場合は、肛門部の狭くなった部分を切開する「側方内括約筋切開術」を行います。これは肛門の周りの皮膚から、粘膜の下へとメスを挿入していき、狭くなった内括約筋の一部を切開して、肛門を拡張する手術方法です(Notaras法)。
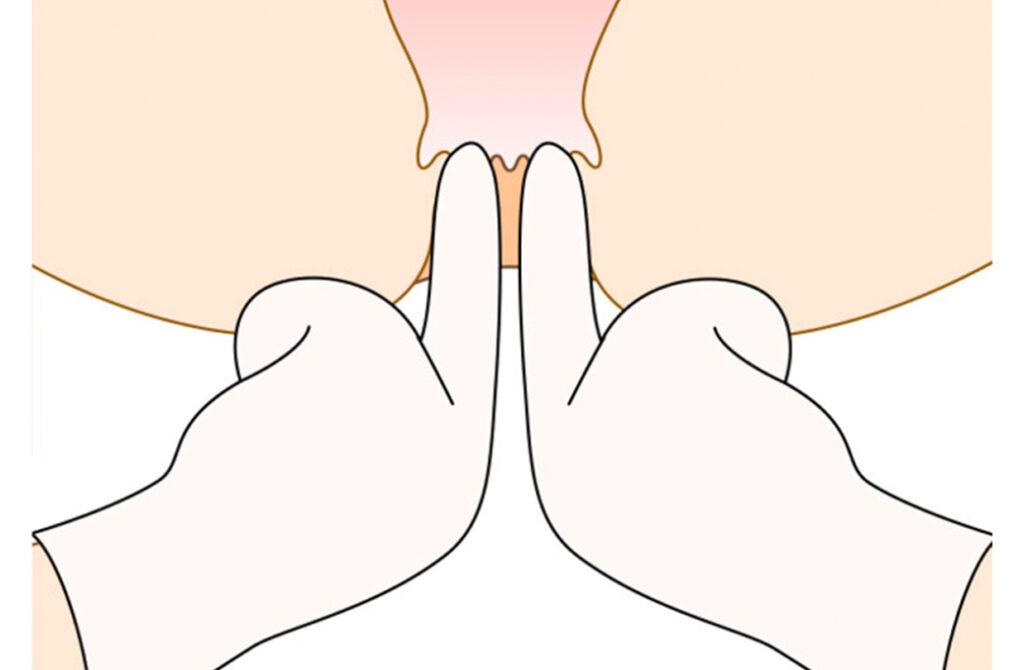
用手肛門拡張術
肛門に指を挿入して、狭くなった肛門を広げる方法で、鈍的に括約筋を切断するようなイメージです。拡張しすぎると便失禁を引き起こしてしまうため調節が難しく、当クリニックでは基本的には行いません。
肛門形成術
裂肛が完全に慢性化し潰瘍を作り、肛門ポリープや痔核を伴い、なおかつ肛門狭窄がひどい場合には手術が必要となります。具体的には、肛門管を拡張しつつ、肛門縁外側の皮膚を肛門管に滑り込ませる「肛門形成術」と呼ばれるもので、当クリニックでは「皮膚弁移動術(SSG: Sliding Skin Graft)」もしくは「Y-V形成術」を採用しています。
まず、慢性裂肛の潰瘍や肛門ポリープ、見張りイボ、合併する痔核などの病巣を切除します。肛門狭窄を伴う硬化した括約筋が露出するので、括約筋の一部を切開して肛門を広げます。その後、創縁である肛門周囲の皮膚を引っ張って切除粘膜と横方向に縫合しますが、強い緊張がかかるため、SSGでは縫合した部分の外側に弧状に皮膚切開を、Y-V形成術ではスライドした皮膚弁に多数の横切開(浸出液のドレナージ口も兼ねる)を加えて皮膚弁を作成し、肛門管内方向へスライドさせます。皮膚弁の作成とスライドのさせ方により、「皮膚弁移動術(SSG: Sliding Skin Graft)」もしくは「Y-V形成術」を選択します。
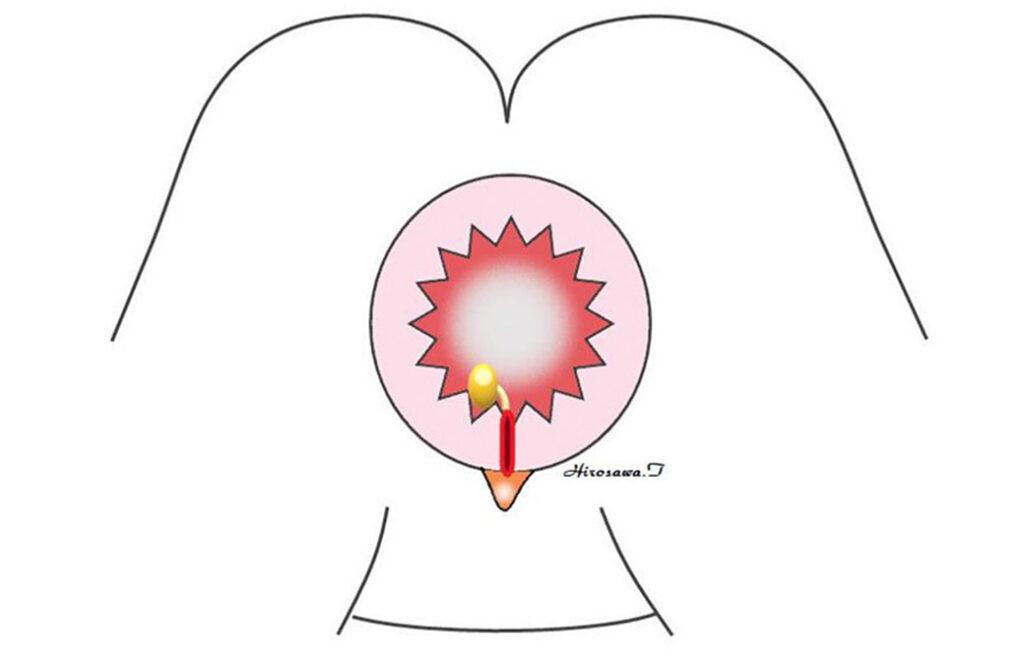
肛門前方に「慢性裂肛(深掘れ潰瘍、肛門ポリープ、見張りイボ)」を認めます。
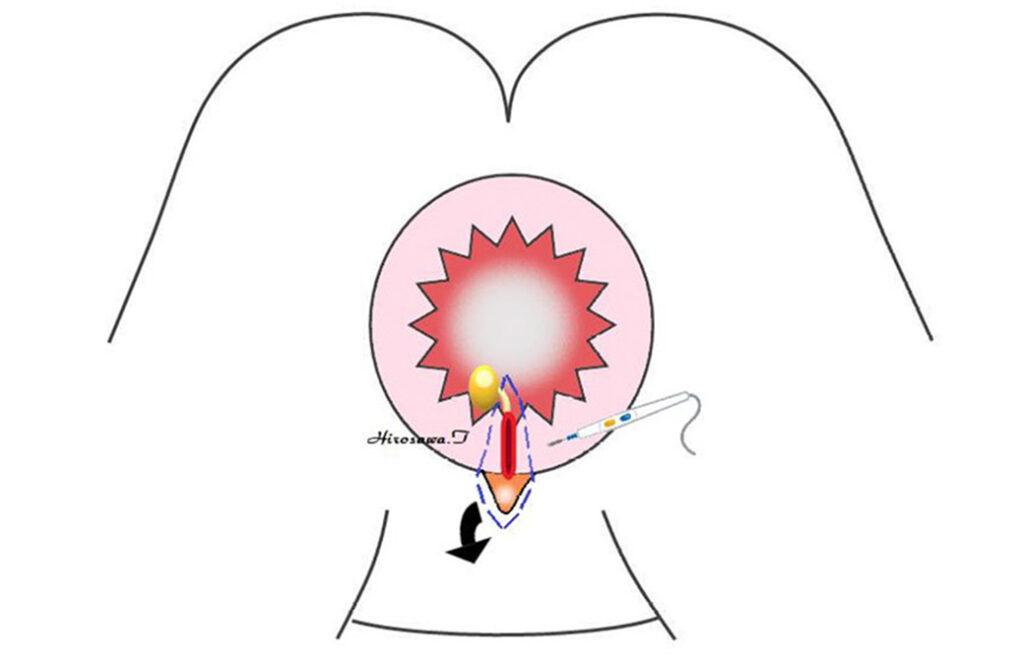
慢性裂肛(病巣)を切除します。
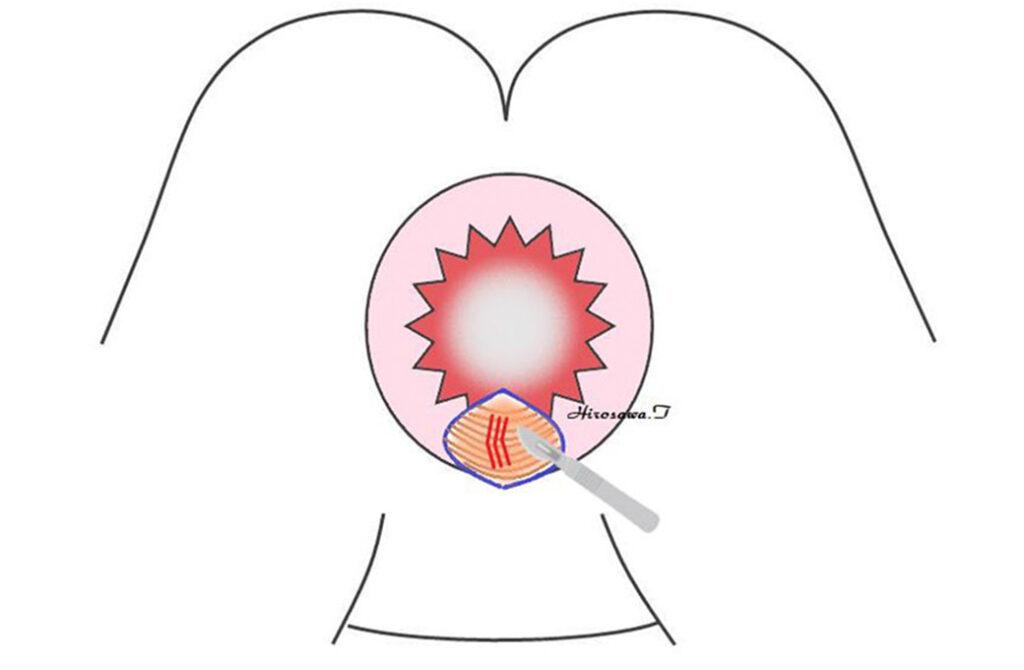
露出した括約筋の一部を切開し、狭くなった肛門を広げます。その後、肛門縁外側の皮膚を肛門管に滑り込ませる肛門形成術を行います。
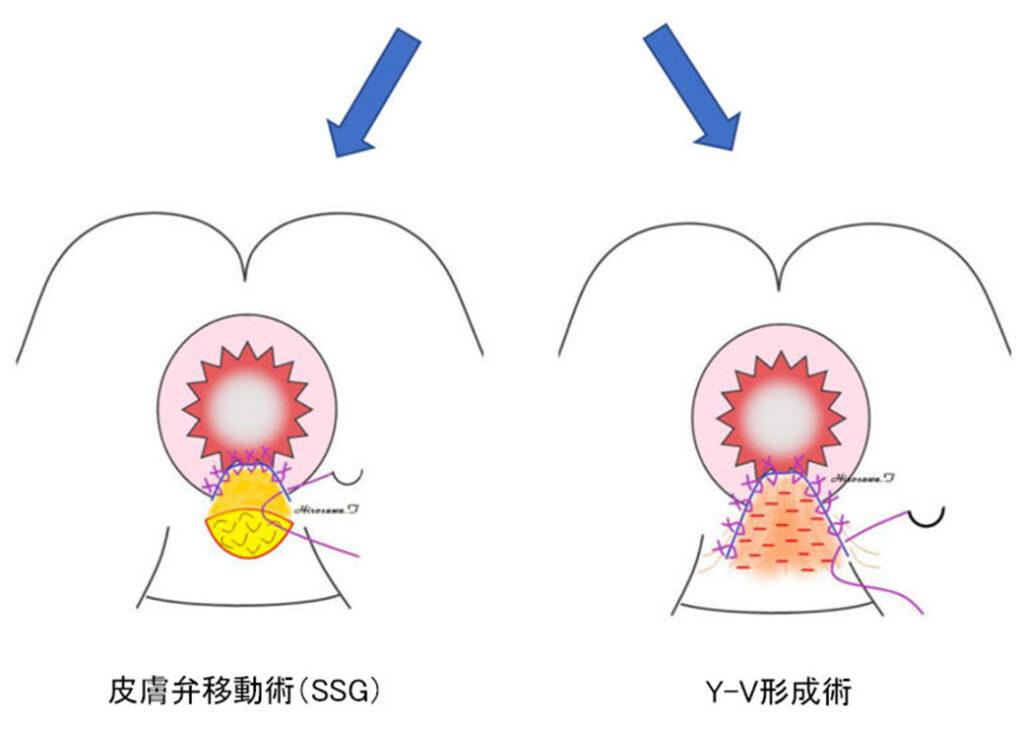
創縁の肛門周囲の皮膚と肛門内の粘膜を縫合します。強い緊張がかかるため、肛門縁外側に弧状の皮膚切開もしくは皮膚弁に多数の切開(減張切開)を加えて、皮膚弁を肛門管内方向へスライドさせます。
裂肛(切れ痔)は日帰り手術が可能です。
日帰り手術のメリット
日常生活への影響を最小限に
当クリニックでは、休診日以外のほぼ毎日手術を行っていますので、患者様のご都合の良い日に合わせたスケジュールが立てられます。
日常生活のリズムを変えずに手術ができます。
負担が少なくなる
日帰り手術は術後に入院を強いられることがないため、身体的・心理的負担が少ないのも特徴のひとつです。
特にお勤め先や自営業のお仕事をなかなか長期で休めない方、育児や家事などで長期の入院が難しい方には日帰り手術のメリットは大きいです。
治療費の節約ができる
社会復帰も早く、医療費の多くを占める入院費が削減されるので、治療費が低く抑えられます。
裂肛(切れ痔)の手術の相談を予約できます。
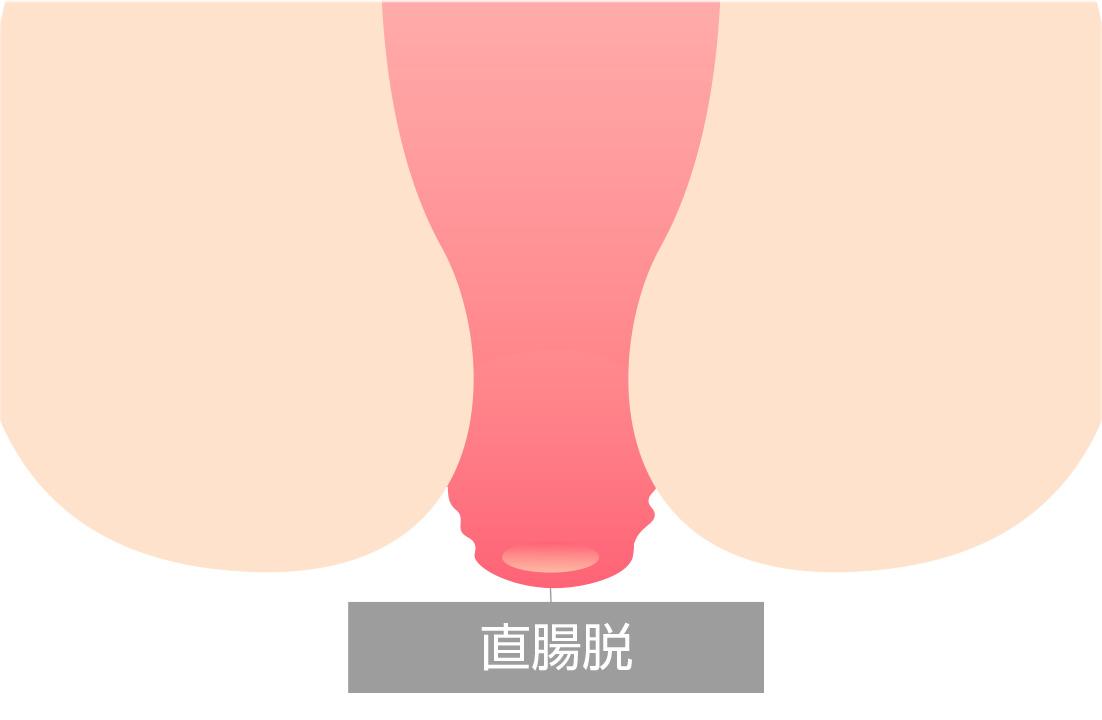
原因
はっきりとした原因はわかっていませんが、若年者では排便習慣と精神疾患、高齢者では老化と出産による骨盤底筋の脆弱化が関与しているとされています。
症状
排便時の脱出が主ですが、粘液や出血による下着の汚れもあり得ます。便失禁を伴っている患者さんも多いです。その他、便秘や残便感、排便困難などがあり、患者さんの生活の質(QOL)は低くなります。また、高齢女性の直腸脱の患者さんは骨盤臓器脱(子宮脱、膀胱瘤、小腸瘤など)の合併も多いため注意が必要です。
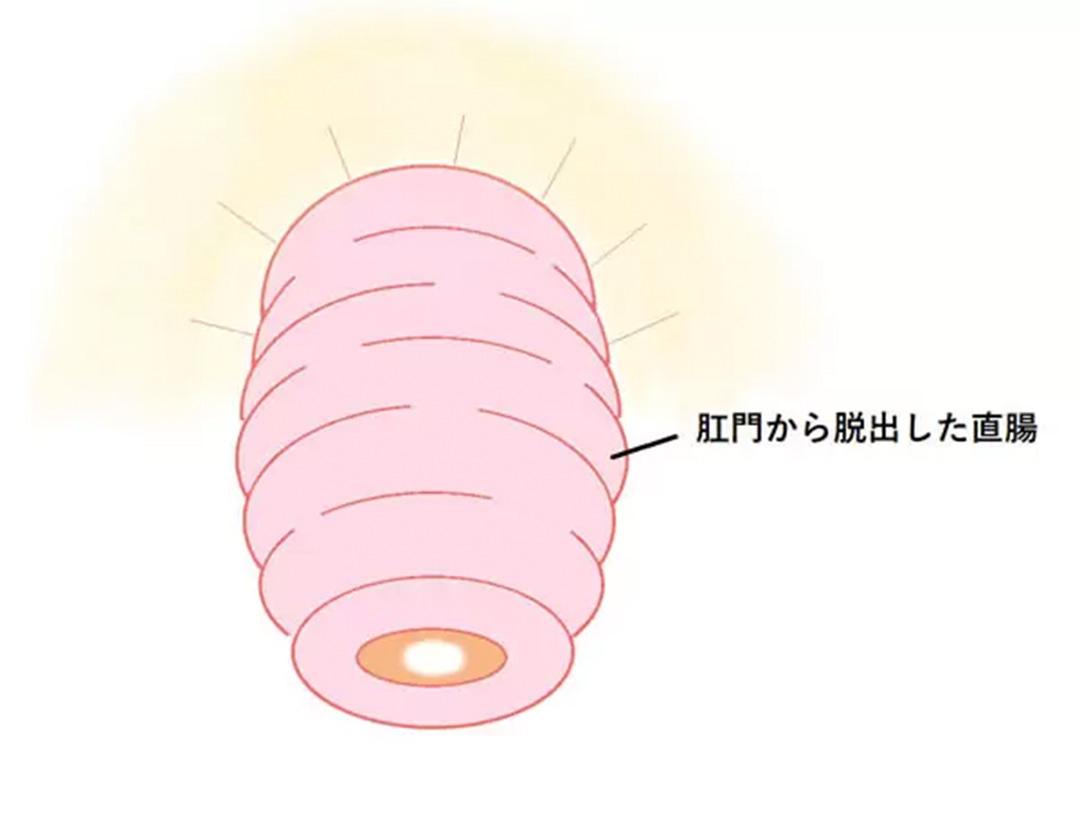
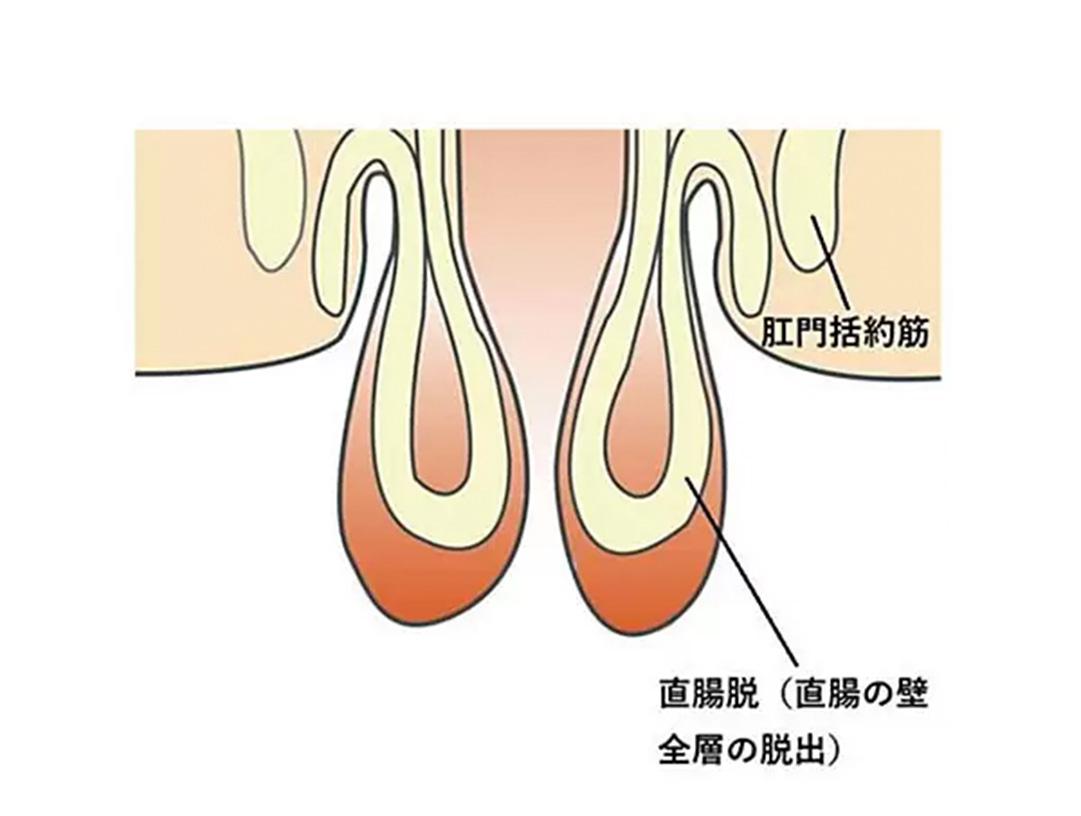
診断
実際に直腸が脱出しているところを確認して診断します。脱出が明らかでない場合は、トイレでいきんでもらい脱出を確認します(努責診)が、ご自宅などで脱出時の写真をあらかじめ撮ってきて頂けると診察がスムーズです。必要に応じ、排便造影検査(デフェコグラフィ—)や骨盤部CT検査を行うことがあります。
治療(手術)
直腸脱は保存的治療(薬など)では治りません。根治には手術が必要になります。歴史的にこれまで100種類以上報告され、現在一般的に行われている術式でも10種類程度あると言われています(逆に言うと再発率や合併症の観点から確立された術式がない)。現在でもどの術式が最も良いかは結論が出ておらず、患者さんの状態や希望、術者の経験や考え方によって決定されているのが実情です。
当クリニックでは、患者様の以下のような要因を考慮します。
患者因子:
年齢、心・肺機能、日常生活の活動度、排便障害の有無、併存疾患
病態因子:
脱出腸管の長さ、他の骨盤臓器脱の合併
手術方法として大きく2つに分けられます。
デロルメ法
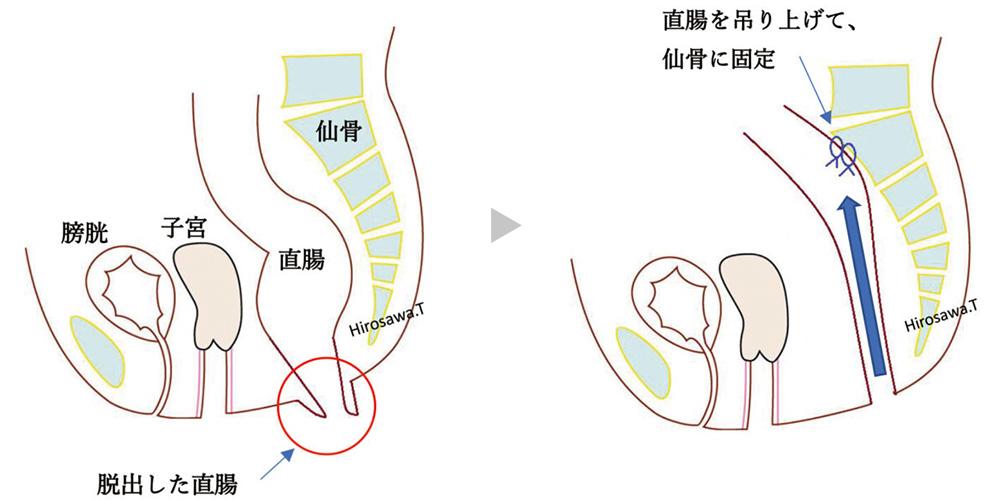
脱出した直腸脱の直腸粘膜を筋層から剥離(はがすこと)した後切離し、筋層を縫縮して縫合することによりアコーディオンのように重積させる方法です。アルテマイヤー法のように腸管壁を切離しないため、術後縫合不全などの重篤な合併症が生じる危険性が低い安全な手術であると考えられます。このため、高齢者に対して行いやすい手術です。また、ティルシュ法のように体内に異物を挿入することもないため感染の面からも有利です。しかし、脱出した直腸脱の長さの最低2倍以上の長さの粘膜・筋層剥離を行わなくてはならないため、脱出した直腸脱の長さが5cm以上ある場合は手術時間が長時間に及び、再発するリスクも高いため適応外とされることが多いです。
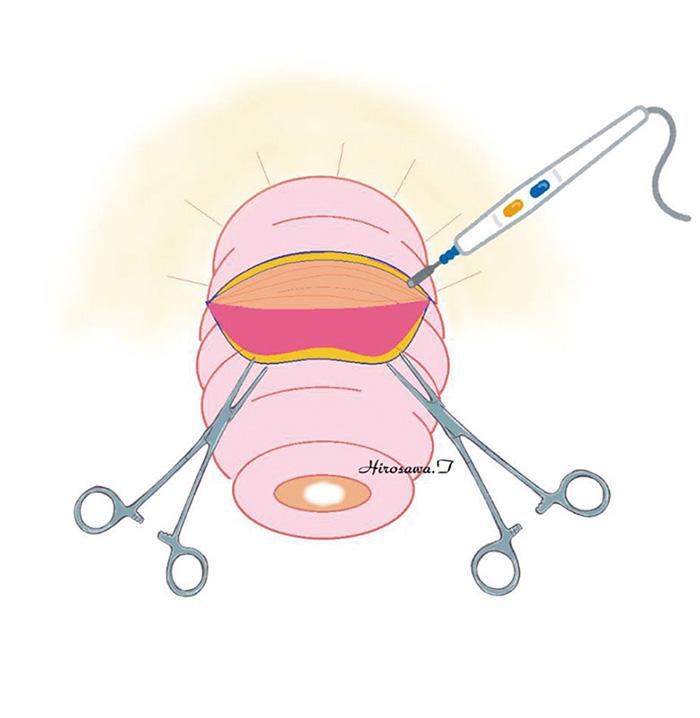
脱出した直腸の表面の粘膜を、末端方向に向かって電気メスで剥離(はくり:はがすこと)していく。
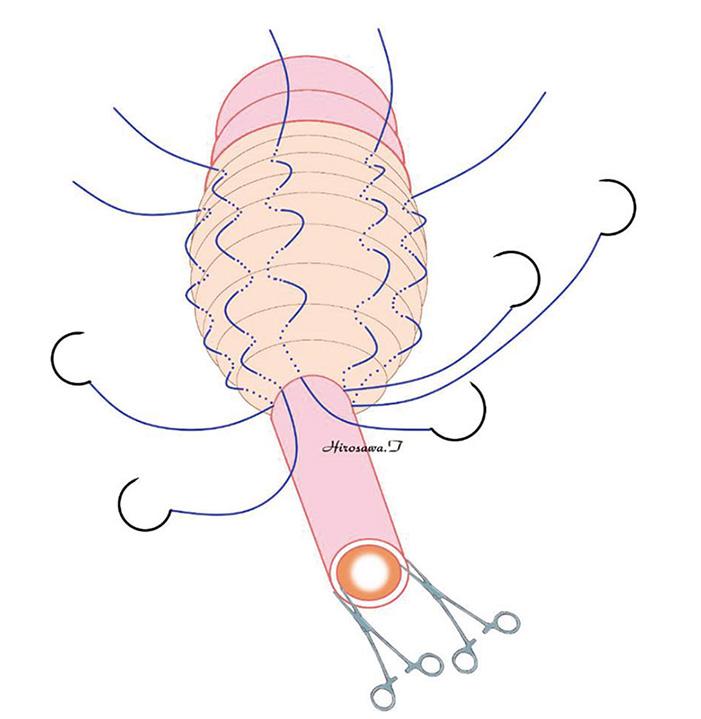
直腸粘膜を剥離した後、露出した筋層を円筒状に糸で縫縮する。
糸を縛ることで直腸脱がアコーディオン状に縮んで正常の位置に戻る。余分な直腸粘膜は切除し、切った直腸側と肛門側の粘膜同士を縫い合わせる。
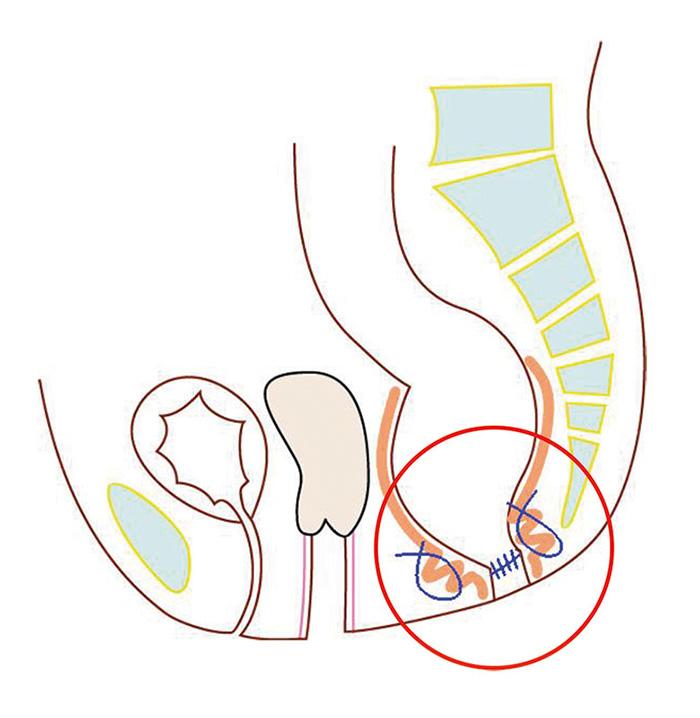
腹腔鏡下直腸固定術
大きく分けてメッシュを用いる方法(Wells法やRipstein法)とメッシュを用いない方法があります。メッシュを用いる方法はメッシュを用いない方法と比較して、一般的に手術時間が長時間かかる傾向にあります。当クリニックでは、お体に対する負担を考慮してメッシュを用いない方法を第一選択と考えています。具体的には、仙骨全面を剥離し、たるんだ直腸を引っ張って吊り上げ、仙骨の岬角と呼ばれる部分に糸で固定する方法(Suture Rectopexy)です。
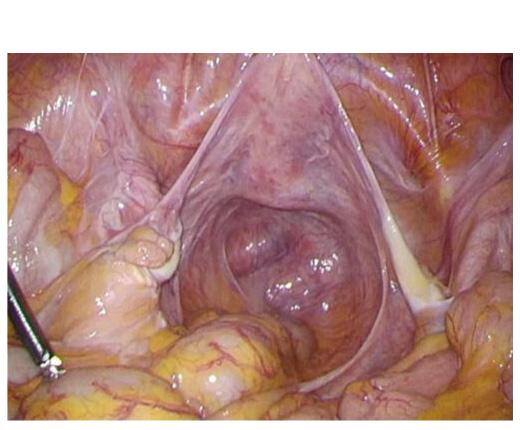
直腸脱に特有の深い骨盤底
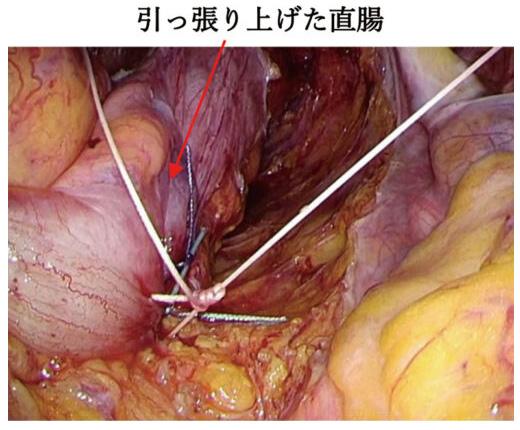
仙骨に糸で固定しているところ
直腸が反転、脱出する病態が改善することで手術前にあった排便機能障害(便秘や便失禁など)は改善する場合がありますが、基本的には排便機能障害を治すための手術ではありません。一方で、新たに便秘が手術前よりも悪化する場合もあります。直腸脱に骨盤臓器脱(子宮脱、膀胱瘤、小腸瘤など)を合併している場合は、骨盤底疾患を扱う婦人科や泌尿器科と連携した修復が必要ですので、専門の高次医療機関へご紹介致します。
直腸脱手術についての現状と私見
これまでご説明したように直腸脱になる方はご高齢の女性が圧倒的に多い疾患です。命に関わるような悪性疾患ではないため、これまで「お年だから・・」とか「高齢で手術するのにリスク(危険性)があるから・・」などと軽く扱われやすい傾向にあったと思います。患者さんご本人も長年悩まれているにも関わらず、羞恥心や恐怖心から遠慮がちになって周りにあまり相談もできず、人知れず悩まれている方は相当な数にのぼるのではないかと思っています。
通常、地域の大きな中核病院(基幹病院)でも肛門疾患を重点的に扱う病院でない限り、直腸脱の手術件数は多くても年間数件程度のところが多いのが現状と思われます。私(院長)は、大学院卒業後に仙台市内で直腸脱手術を比較的多く行っている病院で研修させて頂く機会がありました。そこで驚かされたことは、かなりのご高齢の方で全身状態もあまり良くなく、手術のリスク(危険性)がかなりあること、場合によっては命の危険もあること、さらに手術してももともと再発しやすい疾患であることなどを十分にご説明したにも関わらず、「それでもいいから手術してほしい」とおっしゃられるまで悩まれている方が少なくないことでした。その後、東京の大腸肛門病専門病院(東京山手メディカルセンター大腸肛門病センター)で肛門疾患を集中的に研修する機会を得ましたが、そこでは年間100件程度の直腸脱手術が行われており、全国でも数本の指に入るほどの手術件数でした。直腸脱はもともと1回の手術で完治せず再発しやすい疾患であるため、近隣の病院で直腸脱の手術を受けたにも関わらず再発してしまった方も数多く紹介されてくるような病院でした。1回の手術で完治する方とすぐに再発してしまう方の違いはどこにあるのか、同病院の過去の直腸脱手術のデータをまとめて解析を行うこととしました。調べたところ過去に数千件の直腸脱手術の症例数があるようでしたが、数が多すぎるため再発例に対して手術を行った症例に絞って解析を行いました。以下にその結果をお示しします。
内容をわかりやすく端的にご説明しますと、直腸脱手術は経会陰的(経肛門的)手術のみならず全身麻酔下での腹腔鏡下手術でも重篤な合併症を起こす可能性が極めて低く、また再発率が低いとされる経腹的手術(腹腔鏡下直腸固定術)でも数〜10%程度の再発率はあること、手術しても再発しやすい直腸脱の特徴は脱出する直腸の長さが長い(直腸脱の程度が重症)ことでした。このことから導き出されることは、日帰り手術を基本とする当院では、直腸が大きく脱出する程度のひどい直腸脱の方で再発するリスクが極めて高いと判断される方、そもそも直腸の脱出があっても日常生活で困っておらず、手術を受けてまで直したいと思わない方(病識の薄い方)の日帰り手術は現状では対応困難であると考えております。また、基礎疾患や身体活動性(寝たきりなど)、その他の要因でも日帰り手術困難と判断させて頂く場合もあり得ます。
直腸脱は日帰り手術が可能です。
日帰り手術のメリット
土曜日もOK!生活への影響を最小限に
当クリニックでは、土曜日も手術を行っていますので、患者様のご都合の良い日に合わせたスケジュールが立てられます。
日常生活のリズムを変えずに手術ができます。
負担が少なくなる
日帰り手術は術後に入院を強いられることがないため、身体的・心理的負担が少ないのも特徴のひとつです。
特にご高齢の方は入院した上で手術を受けると一過性の精神障害(せん妄)や認知症の進行を認めることが多くありますので、日帰り手術の利点は大きいです。
治療費の節約ができる
社会復帰も早く、医療費の多くを占める入院費が削減されるので、治療費が低く抑えられます。
経歴・手術実績
これまでに、術者や助手として70件以上の直腸脱の手術に携わってきました。日本大腸肛門病学会の大腸肛門病専門医かつ日本消化器外科学会の消化器外科専門医(両方の資格の保持は、2025年1月1日時点で宮城県内では15名のみ)として経肛門手術と腹腔鏡手術のどちらの手術も修練を積んでいます。


直腸脱の手術の相談を予約できます。
肛門手術の治療の流れ
■初診~治療方針の決定

お電話でのお問い合わせやネット予約も受け付けております。

医師による診察と肛門鏡検査を行い、痔核(いぼ痔)、痔瘻(あな痔)、裂肛(切れ痔)の診断を行います。

手術が必要かどうかについてご説明します。手術日をご相談の上、決定します。

血液検査、胸部レントゲン検査などを行い、手術や麻酔に耐えられるかどうかを調べます。

手術前日と当日の食事制限や内服薬の継続、休薬についてのご説明をします。その後、医師から手術内容の具体的なご説明の後、手術同意書にサインをして頂きます。
■手術当日

手術前
※受付後、病衣に着替えて頂きます。
※点滴を行います。
※眼鏡やコンタクトレンズ、指輪、時計、義歯、ヘアピン、アクセサリー、マニキュアなどは外して頂きます。
※女性の方は、お化粧をしないで来院してください。
手術後
※バイタル測定(血圧、心拍数、経皮的酸素飽和度など)を行います。
※手術後1〜2時間くらいで水分をとったり、トイレに行ったりするのが大丈夫であることを確認します。
※手術終了後3〜4時間で、問題なければ帰宅できます。ただし、ご自身で車を運転して帰るのはお勧めしておらず自己責任となります。送迎の方のご準備やタクシー、交通機関などの方法をご検討ください。来院時のみご自身で運転して来られて、当院の駐車場(無料)に車を置いて帰宅し、後日車を取りに来られるという方法もあります。
手術当日退院後
局所麻酔が効いているため、それほど痛みは感じず歩行でき、家の中の日常生活はできます。痛みがあれば、帰宅時にお渡しした痛み止めをお使いください。手術当日はそのままシャワーを浴びることができます。当日の夕食はとって頂いても構いませんが、吐き気がある場合は無理せず水分摂取やゼリーなどにとどめてください。
肛門疾患の治療は当日の手術の内容がほぼすべてになりますので、術後に必要な処置はあまりなく、合併症が起こっていないかの確認のみとなります。遠方からの方で術後の受診が困難な方については、電話による経過確認などでも十分対応可能と考えております。また、ご希望があれば近隣の医療機関への術後確認の紹介状をお書きします。
手術後
1〜2日目
手術翌日は、個人差もありますが多少の痛みを感じます。必要に応じて痛み止めの薬をお飲みください。痛み止めを飲みながらの日常生活や軽い外出も可能ですが、遠出は避けてください。また、手術翌日から入浴をして頂いて全く問題ありません。
手術後
3〜7日目
特に排便時のお痛みが強い方がいらっしゃいます。必要に応じて痛み止めの薬をお飲みください。痛み止めを飲みながらの日常生活や軽い外出も可能ですが、遠出は避けてください。デスクワークのお仕事であれば出勤される方もいらっしゃいます。術後の痛みの程度や遠方かにもよりますが、手術後1週間以内での外来受診をおすすめしております。お傷の状況や痛みの程度の確認をします。
手術後
1週間〜10日
この時期に非常にまれですが、後出血(急に大量の出血を起こすこと)を起こす方がいらっしゃいます。自然に止まらない場合はクリニックに御連絡ください。
手術後
約2週間
お痛みがほぼなくなる方がほとんどです。
手術後
約1.5〜2ヵ月
術後1.5〜2ヵ月たつとお傷がほぼ完治となる方が多いです(個人差があります)痔瘻の場合は手術内容にもよりますが、3〜6ヵ月程度かかる場合もあります。
※手術後の経過には個人差があります。必ずしも上記のとおりに経過することを保証するものではありませんので、あらかじめご了承頂けます様、お願い致します。


